Acouphènes: Rôle de l'ORL
Rôle de l'ORL dans la prise en charge des acouphènes

Extraits de l'intervention du Pr Frédéric lors VENAIL de l'AG du 9 avril 2016.
Transcripion de Dominique Vallée.
- Présentation
Le sujet que votre présidente Roselyne Nicolas m’a demandé de vous exposer présente de multiples aspects :
• diagnostic clinique,
• propositions de traitement actuelles et futures.
• propositions de traitement actuelles et futures.
Pour que vous compreniez le point de vue du médecin dans son approche des acouphènes, le mieux est que je vous décrive le contenu de la formation que je propose aux ORL quand ils me demandent de leur faire une formation sur cette question.
Je prends l’exemple d’un ORL dans son cabinet qui reçoit un patient avec des acouphènes. Quelle va être son attitude face au patient ? En effet, le chemin qui amène les patients à consulter peut être parfois :
• rapide, cas d’un acouphène aigu qui survient avec une baisse d’audition soudaine ;
• long, avec une baisse d’audition progressive durant des années puis une apparition d’acouphènes, au début très faibles, puis de plus en plus présents etgênants dans la vie de tous les jours.
Cela aboutit à la rencontre avec le médecin à qui vous allez exposer votre problème.
- Quels objectifs pour cette rencontre ?
1er objectif : diagnostiquer une cause potentiellement dangereuse qu’il va falloir traiter rapidementoù bien une pathologie simple, qu’il va pouvoir traiter rapidement sans vous laisser vivre des années avec ces acouphènes.
2e objectif : déterminer comment vous vivez avec vos acouphènes, quel est le retentissement sur votre vie quotidienne. Il va rechercher les facteurs qui favorisent ou qui aggravent la mauvaise tolérance de l’acouphène. Le médecin ne doit pas oublier qu’il ne va pas traiter un acouphène, mais un patient qui a un acouphène et que le même acouphène n’aura pas le même retentissement chez deux personnes différentes.
3e objectif : nouer une relation de confiance entre le patient et le médecin, ce qui représente peut-être la moitié du traitement.
2e objectif : déterminer comment vous vivez avec vos acouphènes, quel est le retentissement sur votre vie quotidienne. Il va rechercher les facteurs qui favorisent ou qui aggravent la mauvaise tolérance de l’acouphène. Le médecin ne doit pas oublier qu’il ne va pas traiter un acouphène, mais un patient qui a un acouphène et que le même acouphène n’aura pas le même retentissement chez deux personnes différentes.
3e objectif : nouer une relation de confiance entre le patient et le médecin, ce qui représente peut-être la moitié du traitement.
 En effet, si le patient ressort de la consultation en se disant qu’on ne lui a rien expliqué, qu’il n’a pas été entendu, cela peut signifier que la relation de confiance ne s’est pas établie avec le médecin. Voilà ce que je dis aux médecins. Donc, vous êtes en droit d’attendre de leur part une attitude conforme à ce que je viens d’exprimer.
En effet, si le patient ressort de la consultation en se disant qu’on ne lui a rien expliqué, qu’il n’a pas été entendu, cela peut signifier que la relation de confiance ne s’est pas établie avec le médecin. Voilà ce que je dis aux médecins. Donc, vous êtes en droit d’attendre de leur part une attitude conforme à ce que je viens d’exprimer. Lors de la consultation, vos questions sont souvent : « C’est quoi docteur ? », « À quoi c’est dû ? », « Est-ce que ça peut passer ? », « Est-ce que ça va s’aggraver ? » « Qu’est-ce que je peux faire ? », « Qu’est-ce que vous pouvez me donner pour que cela s’améliore ? »… Parfois les demandes sont formulées sur un ton revendicatif et le médecin peut se sentir agressé, alors que le patient s’exprime avec son ressenti et ses attentes. Si vous avez un gros souci du type : « Je ne peux pas dormir, trouvez-moi une solution… » et que vous attendez une solution immédiate qui souvent n’est pas si simple ni immédiate, cela peut être source de frustration.
Voilà un arbre de décision simplifié qui vous explique ce qui se passe dans la tête du médecin à ce moment-là. Il a alors beaucoup de choses à penser, d’hypothèses à explorer et cela peut nécessiter une deuxième consultation. Il va procéder à un interrogatoire complet pour déterminer les hypothèses possibles entraînant des examens qui vont infirmer ou confirmer celles-ci. On va aboutir à un diagnostic assez précis et, alors seulement, envisager un traitement. Donc la démarche peut être longue et compliquée. Mais parfois c’est assez simple et cela ne nécessite aucun examen.
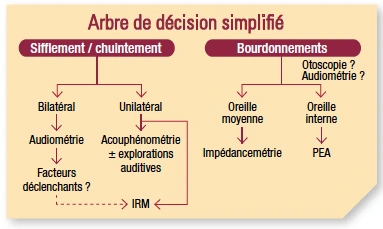 Prenons l’exemple d’un patient avec une presbyacousie liée à l’âge et un acouphène qui apparaît lentement des deux côtés, il n’a pas, en général, besoin d’examen. Après une audiométrie, on sait que la presbyacousie va expliquer l’acouphène, mais dans d’autres cas il faudra sans doute plusieurs examens. Les résultats vont permettre au médecin d’orienter son diagnostic.
Prenons l’exemple d’un patient avec une presbyacousie liée à l’âge et un acouphène qui apparaît lentement des deux côtés, il n’a pas, en général, besoin d’examen. Après une audiométrie, on sait que la presbyacousie va expliquer l’acouphène, mais dans d’autres cas il faudra sans doute plusieurs examens. Les résultats vont permettre au médecin d’orienter son diagnostic.Il y a des choses que le médecin n’a pas le droit de ne pas évoquer, des choses simples qui vont permettre de guérir en une à deux consultations : les otites séro-muqueuses par exemple : après un rhume, l’oreille se bouche avec apparition d’un bourdonnement, une trompe d’eustache qui fonctionne mal, un tympan enflammé. Cela se traite par médicament et en très peu de temps le bourdonnement disparaît.
quand le patient décrit l’acouphène ne venant que d’une seule oreille, c’est peut-être la présence d’une tumeur. Le médecin va éliminer cette hypothèse en prescrivant un examen d’imagerie, comme un IRM, une analyse des PEA 1 (Potentiels Evoqués Auditifs).
Il va ensuite chercher les facteurs qui peuvent expliquer l’acouphène, surtout s’il y a une surdité associée. La surdité peut être liée au vieillissement, à une exposition au bruit dans une activité de loisir ou professionnelle. Cela peut être dû à certains traitements toxiques pour l’oreille interne, à des prédispositionsfamiliales et génétiques, à certaines infections, certaines pathologiel’oreille interne.
Donc à la fin de cet interrogatoire, l’ORL arrivera, dans la moitié des cas, à établir un diagnostic de ce type quand il y a des problèmes de surdité. Cela peut tout simplement passer par des conseils de vie car un problème de surdité a deux facettes : une facette préventive et une facette curative (port d’appareillage…).

La prévention passe par des conseils. Par exemple : expliquer à un patient qui écoute une musique trop forte, qu’il doit modérer cette écoute sous peine d’aggravation irréversible de son audition et lui suggérer le port de protections auditives quand il est exposé au bruit dans son milieu professionnel (ce que les personnes hyperacousiques connaissent bien). Si on limite de manière ponctuelle, par le port de bouchons d’oreille (mais pas de manière permanente, ce qui a un effet négatif sur l’audition), l’exposition au bruit, on prévient l’augmentation de ses acouphènes.
Après avoir testé l’audition, le médecin va se poser la question du comment le patient vit avec son acouphène. L’ORL va alors évaluer tout ce qui est stress, anxiété, dépression, problèmes de sommeil… Ce qui est important, car certains patients acouphéniques peuvent être en danger, avoir des sentiments suicidaires, et se trouver en situation de dépression profonde. Ils n’ont pas forcément d’acouphènes extrêmement forts mais vivent très mal avec.
Il est important de savoir si le patient déclare qu’il perd le sommeil à cause de ses acouphènes et que, de ce fait, il est complètement épuisé. Permettre à un acouphénique de dormir est essentiel pour régler une bonne partie de son problème, sachant que cela peut évoluer vers une dépression, il faut donc savoir évaluer sa situation.
- Attitude de l'ORL
Cela passe donc d’abord par une attitude empathique : Il faut expliquer ce qu’est un acouphène et rassurer. Quand la personne ne sait pas ce qu’est l’acouphène, elle est paniquée, elle peut imaginer une tumeur dans le crâne… Expliquer d’où ça vient, pourquoi on le ressent, pourquoi c’est désagréable, cela va un peu désamorcer la bombe…
Ensuite on peut essayer de qualifier et quantifier cette gêne. Cela va se faire essentiellement avec des questionnaires de qualité de vie qui évaluent l’impact de l’acouphène dans la vie courante. Cela va permettre, pour un patient en souffrance, de savoir si son mal-être tient plutôt à la baisse d’audition ou plutôt à des problèmes de stress, de dépression. Il y a aussi des outils de mesure plus simples comme les réglettes d’évaluation de l’intensité de l’acouphène, les mêmes que l’on utilise pour l’évaluation de la douleur. On demande au patient de placer un curseur pour situer l’intensité de son acouphène, entre 0 (pas d’acouphène) et 100 (l’acouphène inimaginable). Si le patient dit être gêné par son acouphène, qu’il ne dort pas, etc. et qu’il place le curseur à 2, son problème de sommeil est alors un problème de dépression ou d’anxiété plutôt que d’acouphène.
Donc après cette évaluation, si le patient dit ne pas dormir, tout est mis en œuvre afin qu’il retrouve le sommeil rapidement.
Note : l’ORL n’est pas toujours le spécialiste idéal pour ce type de situation, parce qu’il est ni psychologue ni psychiatre. Il connaît beaucoup de choses mais il a aussi des limites à ce qu’il peut vous proposer.Il peut alors vous conseiller d’aller voir un psychologue, un psychiatre pour d’abord traiter l’aspect psychologique. En effet, le médecin doit savoir passer la main à un autre spécialiste lorsque cela est nécessaire.
- Autre élément important
Souvent, lors d’une consultation, les patients disent : « On m’a dit que ça venait des dents, ça venait de la mâchoire, ou ça venait du cou… ». Non, un acouphène ne vient jamais des dents, de la mâchoire ou du cou. Un acouphène, comme toute perception désagréable, est modulé par certains nerfs dont le nerf trijumeau. Globalement il assure la sensibilité du visage et peut être affecté par des problèmes de dents, de mâchoire, de migraine. Si la sensibilité de ce nerf est modifiée, cela va aussi modifier la sensibilité du système nerveux central par rapport à l’acouphène. Donc, si l’on a un acouphène lié à une presbyacousie, qui n’est pas forcément très fort, et que l’on ajoute à cela un problème de dent, de migraine ou de mâchoire, on va multiplier la perception de l’acouphène. Le fait de traiter ces problèmes va faire revenir l’acouphène à sa perception d’origine, qui était bien tolérée. De cette façon, on traite les facteurs qui font que l’acouphène est perçu plus fort. Sur ces questions, l’ORL va vous orienter vers un neurologue pour une migraine sévère, un chirurgien-dentiste pour les problèmes temporaux mandibulaires…
Par ces échanges, l’équipe pluridisciplinaire commence à se constituer et l’ORL va pouvoir faire appel à ces spécialistes jockers. Pour la surdité, il faut ajouter le rôle important de l’audioprothésiste.
Donc, cette première étape est une étape de bilan d’orientation, basée sur les facteurs qui peuvent améliorer l’acouphène du patient.
Une sorte de contrat s’établit avec le patient. « En tant qu’ORL, je vais vous proposer des solutions qui me paraissent adaptées à votre situation et nous allons voir ce qui vous convient ou non. » Le traitement d’un acouphène est forcément personnalisé. On ne peut pas proposer aujourd’hui un traitement standard pour tous les acouphènes. Tous  ceux qui essaieront de le faire risquent de se tromper, parce que l’acouphène est un symptôme qui peut être généré par plusieurs pathologies. Il n’y a pas de traitement miracle qui va fonctionner sur tous les symptômes en même temps.
ceux qui essaieront de le faire risquent de se tromper, parce que l’acouphène est un symptôme qui peut être généré par plusieurs pathologies. Il n’y a pas de traitement miracle qui va fonctionner sur tous les symptômes en même temps.
 ceux qui essaieront de le faire risquent de se tromper, parce que l’acouphène est un symptôme qui peut être généré par plusieurs pathologies. Il n’y a pas de traitement miracle qui va fonctionner sur tous les symptômes en même temps.
ceux qui essaieront de le faire risquent de se tromper, parce que l’acouphène est un symptôme qui peut être généré par plusieurs pathologies. Il n’y a pas de traitement miracle qui va fonctionner sur tous les symptômes en même temps.Comment allons-nous procéder ?
La première phase d’explication de l’acouphène est importante : elle rassure, elle répond à toutes les questions que se pose le patient, elle montre que la personne n’est pas un cas isolé, cela fait du bien de l’entendre encore faut-il que le médecin le dise :
La prise en charge commence quand le patient n’est plus victime de son acouphène, mais qu’il a le sentiment de pouvoir prendre la main dessus, le dominer pour en faire quelque chose. Tant que l’on est victime de son acouphène, on ne peut pas en guérir ou plutôt, car ce n’est pas le bon mot, on ne peut pas vivre avec.
Toujours dans le cadre du bilan, une acouphénométrie peut être faite soit par l’ORL, soit par l’audioprothésiste. Ce n’est pas très différent de l’audiométrie classique, mais cela va apporter un certain nombre de nouvelles informations. Dans l’acouphénométrie, on va proposer un son ressemblant le plus possible à l’acouphène, en intensité et en fréquence. Cela n’a pas énormément de valeur clinique car c’est une perception subjective. Déterminer l’intensité de l’acouphène n’a pas de sens d’un point de vue psychophysique, car à peu près chez tout le monde, cela est de l’ordre de 15 à 20 dB au dessus du seuil de perception déterminée par l’audiométrie. Mais cela va permettre de faire des tests complémentaires notamment la recherche de l’inhibition résiduelle 2 .
 Quand l’acouphène est perçu comme un sifflement, lorsque l’on envoie au niveau de l’oreille un son proche du bruit de cet acouphène, mais qui va être un peu plus large en fréquence et suffisamment longtemps. Il va, chez 70 % des personnes, faire disparaitre l’acouphène pendant 10, 30 secondes, une minute… Cela permet d’orienter le patient chez un audioprothésiste pour un appareillage ou vers une thérapie sonore. Il y a de grandes chances que la situation du patient s’améliore. Cela a une autre vertu : si un ORL est capable de faire disparaitre pendant une minute un acouphène que vous avez depuis 10 ans, cela vous donne confiance en lui. Sans risquer de tromper les patients, on peut ainsi leur montrer que des choses sont possibles.
Quand l’acouphène est perçu comme un sifflement, lorsque l’on envoie au niveau de l’oreille un son proche du bruit de cet acouphène, mais qui va être un peu plus large en fréquence et suffisamment longtemps. Il va, chez 70 % des personnes, faire disparaitre l’acouphène pendant 10, 30 secondes, une minute… Cela permet d’orienter le patient chez un audioprothésiste pour un appareillage ou vers une thérapie sonore. Il y a de grandes chances que la situation du patient s’améliore. Cela a une autre vertu : si un ORL est capable de faire disparaitre pendant une minute un acouphène que vous avez depuis 10 ans, cela vous donne confiance en lui. Sans risquer de tromper les patients, on peut ainsi leur montrer que des choses sont possibles.Le patient va pouvoir ainsi reprendre la main sur son acouphène au lieu de le subir en permanence et c’est essentiel pour la guérison.
2 Inhibition résiduelle : l’épreuve permet de vérifier si, après avoir écouté le bruit d’assourdissement choisi (ou le bruit blanc) pendant 1 minute, le client note un changement à l’une ou plusieurs des caractéristiques de l’acouphène.
- Faire parler le patient de son mal-être
Une autre étape n’est pas simple à gérer, celle où le patient doit parler de sa vie. Si le patient a 10 ans d’acouphènes derrière lui, il va vous raconter ses 10 ans d’acouphènes. C’est nécessaire pour lui mais difficile pour la patience du médecin… Mais cela va permettre d’identifier les phases par lesquelles il est passé dans son vécu d’acouphénique, c’est essentiel pour le patient et cela est utile pour définir la prise en charge et l’accompagnement.
• Les demandes et les attentes du patient
Certains ont des acouphènes importants avec surdité mais, cela ne les gêne pas du tout, il ne faut donc pas les orienter nécessairement vers des thérapies psychologiques type comportementales ou autres. On va traiter la surdité parce qu’elle les gêne, mais on ne va pas inventer des problèmes là où il n’y en a pas. Si, au contraire, l’acouphène est gênant, on va essayer autre chose, mais on ne prendra pas en charge de la même manière un jeune cadre actif qui a un agenda chargé - on ne pourra pas lui proposer des séances de TCC toutes les semaines car il n’ira pas - ou un retraité qui a du temps ou encore une personne qui est demandeur d’un accompagnement psychologique. Il faut faire du cas par cas. Après avoir déterminé ce qui est le plus adapté, l’ORL établit un programme thérapeutique. Une forme de contrat : « Je vous propose de faire cela et on se revoit après pour faire un bilan, afin de savoir si l’objectif est atteint ou non. ».
Ainsi, l’ORL construit, avec le patient, brique par brique son parcours car on ne peut pas tout faire en même temps, par exemple : l’appareil auditif, la TCC, un traitement pour dormir… Les patients sont pressés d’en sortir mais il faut qu’ils comprennent que le processus peut durer plusieurs mois.
 Cette démarche n’est pas facile, car les patients ont tous Internet et peuvent y lire tout et n’importe quoi. En effet, le patient n’est pas en mesure de savoir ce qui lui convient vraiment. À un moment donné, il doit faire confiance au médecin. Ce dernier doit avoir une attitude empathique, l’écouter et savoir dire « Oui c’est possible. » ou « Non cela ne l’est pas. ». Si le patient demande la pilule miracle, je dois lui dire que je ne l’ai pas. En effet, il ne faut pas donner de faux espoirs. Par contre, il ne faut pas non plus en rester au : « Non, ce n’est pas possible. » ou dire en fin de rendez-vous, « Il n’y a rien à faire, il faudra vous y habituer. » mais envisager d’autres solutions. Le médecin a raison de dire que, d’une certaine manière, il faudra vivre avec mais il est là pour vous donner les outils pour cela. C’est toute la différence entre une prise en charge imparfaite et une prise en charge réussie.
Cette démarche n’est pas facile, car les patients ont tous Internet et peuvent y lire tout et n’importe quoi. En effet, le patient n’est pas en mesure de savoir ce qui lui convient vraiment. À un moment donné, il doit faire confiance au médecin. Ce dernier doit avoir une attitude empathique, l’écouter et savoir dire « Oui c’est possible. » ou « Non cela ne l’est pas. ». Si le patient demande la pilule miracle, je dois lui dire que je ne l’ai pas. En effet, il ne faut pas donner de faux espoirs. Par contre, il ne faut pas non plus en rester au : « Non, ce n’est pas possible. » ou dire en fin de rendez-vous, « Il n’y a rien à faire, il faudra vous y habituer. » mais envisager d’autres solutions. Le médecin a raison de dire que, d’une certaine manière, il faudra vivre avec mais il est là pour vous donner les outils pour cela. C’est toute la différence entre une prise en charge imparfaite et une prise en charge réussie.En synthèse
1ère étape : traiter la pathologie à l’origine de l’acouphène. Cela ne va sans doute pas supprimer l’acouphène mais ralentir son évolution.
2ème étape : améliorer la tolérance de l’acouphène. Comprendre le pourquoi de la mauvaise tolérance et ensuite faire des propositions pour améliorer cette tolérance pour atteindre l’étape suivante.
3ème étape : tolérance de l’acouphène. C’est le retour à un stade où l’acouphène était à peu près bien toléré. En effet, souvent des patients viennent nous voir en nous disant : « J’ai un acouphène depuis longtemps mais avant je le supportais à peu près et puis, cet hiver, j’ai été malade, j’ai été fatigué et l’acouphène est devenu insupportable. ». Le patient ne vient pas à ce stade là pour qu’on lui fasse disparaitre l’acouphène mais pour qu’il retrouve le niveau de perception d’avant où il vivait bien avec. Donc, on va mettre en place un traitement personnalisé car celui-ci dépend de la cause de l’acouphène, du vécu du patient et de ses activités.
Le meilleur traitement concerne le cerveau, car c’est lui qui est à l’origine de 95 % du trouble. On peut parler de phénomène d’habituation : insupportable à son apparition, l’acouphène, avec le temps, devient plus supportable avec des moments plus ou moins difficiles liés à une pathologie qui se réveille ou à des événements psychologiques pénibles. Mais, globalement, avec le temps, on arrive à le réguler. C’est l’élément clef de la prise en charge. Il faut donner au cerveau cette capacité à s’habituer. Comment va-t-on y arriver ?
- Les traitements d'aujourd'hui et de demain
Pour la très grande majorité des acouphènes, le point de départ est l’oreille interne. Dans votre vie, à un moment donné, quelque chose s’est passé dans votre oreille interne qui a fait que vos neurones auditifs ne fonctionnent plus normalement. À cause de cela, ils envoient des décharges électriques anormales à votre cerveau et cela est perçu comme un acouphène. Heureusement, le système nerveux central arrive normalement à masquer ce phénomène en ne le prenant pas en compte et de manière inconsciente la plupart du temps. Donc, tout le monde a des acouphènes sans le savoir, parce que le cerveau arrive à minimiser cette information aberrante en provenance du nerf auditif. Le problème arrive quand le cerveau n’est plus capable de filtrer. On pourrait se dire que l’on va agir sur ce nerf auditif en diminuant son activité donc en traitant la cause de l’acouphène à son point de départ. Il y a déjà plusieurs traitements proposés dans ce sens : d’abord les corticoïdes par prise de comprimés ou en injection à travers le tympan( ce dernier emploi est surtout adapté aux acouphènes aigus survenus avec une surdité brusque). Même chose pour les anti NMDA 3 dont vous avez peut-être entendu parler à propos des travaux du professeur Jean-Luc Puel. Cela va bloquer l’hyperactivité nerveuse du nerf auditif. Ce traitement est actuellement en cours d’expérimentation en phase 3 d’essais cliniques pour être disponible comme médicament d’ici un an ou deux, mais s’adressera aux acouphènes aigus récents et non aux acouphènes chroniques, qui ne sont pas la majorité des cas. Il sera appliqué par voie transtympanique, soit par le biais d’une piqure sous anesthésie locale à travers le tympan, soit avec un petit dispositif de diffusion permanente, par une application locale.
( 3 NMDA : récepteur activé par le glutamate )
On sait déjà que ce traitement appliqué pendant trois jours entraîne une diminution de la perception de l’acouphène ; le problème étant que quand on arrête le traitement, l’acouphène revient. Il faudra maintenir le traitement pendant une certaine durée, encore inconnue à ce jour.
Après le nerf auditif, l’information passe par les premiers relais sur le tronc cérébral, puis est envoyée jusqu’au cortex auditif, lieu de la perception consciente des sons. On peut penser que si l’on ne peut agir sur le nerf auditif, il est peut-être possible d’agir en modulant le transfert de l’information nerveuse de la cochlée jusqu’au cortex auditif et, enfin, jusqu’au cerveau, lieu de la perception désagréable de l’acouphène. On va faire cela essentiellement par des traitements neuromodulateurs, qui vont ralentir ou modifier la conduction nerveuse. Ces traitements sont issus de la famille des anxiolytiques, antidépresseurs et antiépileptiques. Ce ne sont pas des traitements spécifiques pour l’acouphène, mais déjà prescrits pour d’autres indications avec des dosages différents.
- Que peut-on attendre de ces traitements ?
Il faut savoir qu’ils ne sont pas efficaces chez tous les patients. Ils auront un effet plus marqué si l’on cible bien leur indication de départ. Prenons l’exemple d’un patient qui a un acouphène générateur d’anxiété. Si vous lui donnez un traitement qui sera anxiolytique, vous faites coup double car vous allez agir non seulement sur l’anxiété, mais aussi sur la conduction nerveuse de l’acouphène. Ce sera plus efficace que si vous donnez un anxiolytique à quelqu’un qui n’est pas anxieux.
Même chose pour les antidépresseurs : on peut là aussi viser la double efficacité pour une personne déprimée à cause de son acouphène, la dépression entraînant à son tour l’intensité perçue de l’acouphène. L’antidépresseur agira sur la dépression et sur la transmission nerveuse.
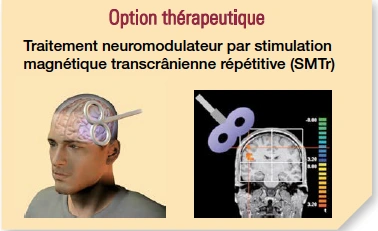
Si la personne n’est ni anxieuse ni déprimée, un tel traitement sera assez décevant. À part les moyens médicamenteux, a-t-on d’autres moyens pour moduler la transmission nerveuse ? Il existe aussi des traitements physiques qui sont neuromodulateurs. On va pouvoir les appliquer au cortex auditif mais aussi à d’autres zones.
 Cela peut se faire par de la stimulation magnétique transcrânienne. On va utiliser une sorte d’aimant qui va rayonner un champ magnétique et va avoir pour propriété de ralentir ou d’accélérer l’activité de certains neurones. Si on pense qu’il y a des zones trop actives, on va les ralentir, et inversement on va activer les zones trop peu actives. Mais cela suppose de bien connaître ces zones trop ou trop peu actives, ce qui n’est pas le cas actuellement. Mais, grâce à l’imagerie fonctionnelle, dans le cadre de protocoles de recherche, on parvient quand-même à localiser ces zones.
Cela peut se faire par de la stimulation magnétique transcrânienne. On va utiliser une sorte d’aimant qui va rayonner un champ magnétique et va avoir pour propriété de ralentir ou d’accélérer l’activité de certains neurones. Si on pense qu’il y a des zones trop actives, on va les ralentir, et inversement on va activer les zones trop peu actives. Mais cela suppose de bien connaître ces zones trop ou trop peu actives, ce qui n’est pas le cas actuellement. Mais, grâce à l’imagerie fonctionnelle, dans le cadre de protocoles de recherche, on parvient quand-même à localiser ces zones.Si l’on parvient à mettre au point ces essais, on arrivera à des traitements plus efficaces parce que mieux ciblés en fonction de chaque individu et de son type d’acouphène.
Mais n’oublions pas le lien entre cortex et les voies auditives. On peut agir sur celles-ci pour interagir sur le cortex par stimulation des voies auditives. Avec un appareillage auditif conventionnel, cas le plus fréquent et le plus efficace, on va amplifier l’audition et masquer le bruit de l’acouphène parce que l’on va mieux entendre les sons de l’environnement sur les mêmes fréquences que celles de l’acouphène, en créant un effet de masque. Faire disparaître la perception de l’acouphène va déshabituer le cerveau de ce bruit et modifier son mode de régulation.
Si on ne veut ou ne peut utiliser ce type de stimulation par appareillage, il en existe d’autres, comme des masqueurs types générateurs de bruits blancs qui ont un peu le même effet. Personnellement, je préfère l’amplification conventionnelle.
On peut stimuler aussi par la musique, c’est le principe de la musicothérapie, de l’orthophonie, sorte de training auditif pour restimuler des zones, permettant d’entendre à nouveau des sons que ces zones ne percevaient plus.
Dans le cas de surdité profonde, on peut proposer l’implant cochléaire, qui va restimuler les voies auditives et aussi, par voie de conséquence, améliorer le ressenti de l’acouphène dans 80 % des cas, ce qui est très important.
En plus de ces moyens, on va agir sur les facteurs d’anxiété et de dépression, qui favorisent l’acouphène, par tout un panel de méthodes allant de la relaxation, au yoga, à la méditation, à la sophrologie, l’acupuncture… Ces méthodes  sont valables si elles parviennent à faire baisser l’anxiété. Si on y arrive par la marche, la natation ou un bon repas avec des amis… le but est aussi atteint.
sont valables si elles parviennent à faire baisser l’anxiété. Si on y arrive par la marche, la natation ou un bon repas avec des amis… le but est aussi atteint.
 sont valables si elles parviennent à faire baisser l’anxiété. Si on y arrive par la marche, la natation ou un bon repas avec des amis… le but est aussi atteint.
sont valables si elles parviennent à faire baisser l’anxiété. Si on y arrive par la marche, la natation ou un bon repas avec des amis… le but est aussi atteint.Si on a un contexte de fragilité psychologique un peu plus important, on peut se tourner vers les thérapies comportementales. Si l’acouphène a un retentissement émotionnel qui a concerné les zones limbiques du cerveau, une simple prise en charge par relaxation ne conviendra pas.
À côté de la TCC 4 , on peut citer l’EMDR 5 , bien qu’un peu décrié actuellement. Il y a aussi le training auditif, la TRT 6 qui peut être proposée par les audioprothésistes.
Le médecin va donc avoir une possibilité de choix dans tout ce panel, il va choisir d’orienter le patient chez un audioprothésiste, un psychologue, un sophrologue, ou encore un neurologue pour une stimulation cérébrale. Il va y réfléchir avec le patient. Il faut, en effet, l’adhésion du patient pour que cela soit efficace. L’évaluation du résultat d’un traitement peut être compliquée à cause de facteurs croisés. En effet, si au moment où vous commencez la sophrologie, par exemple, il vous arrive un problème familial stressant, il sera compliqué de tirer une conclusion sur l’effet de la sophrologie. L’acouphène aura pu augmenter, non à cause de l’échec du traitement, mais à cause de la montée du stress dû au problème familial.
Comment faire une évaluation scientifique des traitements ? À part l’appareillage auditif et la TCC, aucune autre solution évoquée avant n’a montré son efficacité de manière scientifique. Pour autant, est-ce que cela veut dire que ça ne marche pas ? Par exemple, si l’on traite par acupuncture tous les patients qui ont des acouphènes, cela ne sera pas efficace, parce que tous les patients qui ont des acouphènes n’ont pas forcément de stress et de tensions nerveuses ou musculaires. Le traitement doit être personnalisé. Il faut donc sélectionner les patients au départ, pour constituer des populations homogènes permettant d’en déduire des résultats cohérents.
Pour finir, quelques mots de la recherche, qui est faite à Montpellier. On fonde des espoirs sur ce qui est stimulation cérébrale et cela vient en complément d’autres traitements comme l’injection transtympanique. Comme dit précédemment, l’acouphène va remanier le cerveau ; donc la stimulation magnétique semble quelque chose de judicieux, mais les résultats sont décevants et l’on a l’impression que cela ne marche pas. Mais comment a-t-on fait ? On a ciblé le cortex auditif primaire alors que l’on ne sait même pas s’il est concerné par l’acouphène. Donc si l’on tape au hasard dans le cerveau, il n’est pas étonnant d’avoir des résultats aléatoires. Nous avons pris la démarche inverse : nous prenons des patients qui ont tous des acouphènes unilatéraux, qui peuvent être tous inhibés par masquage, on va utiliser l’imagerie fonctionnelle pour voir si des zones très spécifiques sont concernées par l’acouphène.
( 4 TCC : Thérapie Comportementale et Cognitive - 5 EMDR : Eye Movement Desensitization and Reprocessing : l’EMDR est une approche psychothérapeutique efficace dans le traitement des troubles post-traumatiques.- 6 TRT : Tinnitus Retraining Therapy - voir Revue 91 : page 14 : interview du Pr Pawel Jastreboff - )
- Exemple d'étude
Prenons 20 patients témoins, sans acouphènes et 20 patients dont l’acouphène est masquable par l’écoute d’un son. On fait écouter le même son aux deux groupes et on observe. Chez l’acouphénique, on voit l’activation de tout le système auditif, ce qui est logique. Mais on constate aussi une modification de la perception de soi et de son environnement et ça, c’est nouveau. Notons que ces recherches n’en sont encore qu’à leur début. En effet, la présence de l’acouphène mobilise des ressources spécifiques du fait de l’attention que l’on y accorde, et de la concentration qu’on mobilise sur lui (ce qui fait que l’on a du mal à se concentrer sur autre chose). Ceci peut être objectivé par l’IRM fonctionnel. On voit aussi que quand on fait disparaître l’acouphène par masquage, la capacité d’introspection réapparaît. Donc cela permet de dire que si, chez quelqu’un qui a un acouphène, on arrive à réactiver cette aire du cerveau qui est désactivée par l’acouphène, on ne va pas faire disparaître l’acouphène mais faire en sorte qu’il soit ignoré et donc toléré.
Voilà où nous en sommes dans les recherches : on finalise l’utilisation de l’imagerie fonctionnelle et ensuite, on passera à une autre phase, peut-être de la stimulation cérébrale, mais cette fois-ci très ciblée. Nous validons des concepts que nous avions déjà repérés, par exemple que le précuneus est une région centrale pour la tolérance de l’acouphène et que si l’on agit dessus, on peut faire varier la tolérance de l’acouphène. On espère proposer cela à nos patients qui ont participé à notre protocole à Montpellier.
CONCLUSION
Actuellement, la prise en charge de l’acouphène consiste à mettre à disposition du patient des moyens humains et techniques pour répondre à une demande après avoir effectué un diagnostic. Les moyens humains consistent avant tout à expliquer et à rassurer.
C’est une bonne partie de notre action thérapeutique qui ne passe pas obligatoirement par une ordonnance.
Concernant les traitements de demain : on a parlé stimulation cérébrale sans préjuger encore de son efficacité. Ce dont nous sommes sûrs, c’est que le patient doit devenir acteur de son acouphène, le gérer et non l’inverse.
Je remercie toute l’équipe de recherche avec laquelle je travaille à Montpellier.
C’est une bonne partie de notre action thérapeutique qui ne passe pas obligatoirement par une ordonnance.
Concernant les traitements de demain : on a parlé stimulation cérébrale sans préjuger encore de son efficacité. Ce dont nous sommes sûrs, c’est que le patient doit devenir acteur de son acouphène, le gérer et non l’inverse.
Je remercie toute l’équipe de recherche avec laquelle je travaille à Montpellier.
Questions et réponses
J’ai des acouphènes et ai-je bien compris ce que vous avez dit : « L’ORL n’est pas forcément la première personne à qui s’adresser. » ?
Non, l’ORL est la personne à qui il faut s’adresser en priorité mais si vous avez un problème d’anxiété, de dépression ou de migraine, l’ORL va à un moment donné parvenir à la limite de ce qu’il peut vous proposer mais c’est lui qui normalement va vous aider à vous orienter vers un praticien qui va répondre à votre demande. L’ORL ne peut pas tout faire à lui tout seul d’où l’intérêt des prises en charge pluridisciplinaires. Toutefois, je nuance l’intérêt de l’équipe pluridisciplinaire, car tous les acouphéniques n’ont pas besoin de rencontrer tous les spécialistes possibles : si le patient n’a pas de problème de dents, c’est un peu une aberration qu’il aille consulter un stomatologue ! Mais l’ORL doit avoir un réseau permettant d’orienter le patient vers bon intervenant. L’ORL est le chef d’orchestre qui va utiliser des outils et des compétences adaptés à chaque cas.
Rappelons que l’étape médicale est le préalable, par exemple pour écarter la possibilité d’une tumeur, c’est indispensable au départ.
Je suis bénévole chez France Acouphènes depuis 12 ans et j’ai entendu beaucoup de discours sur les acouphènes. J’ai rarement entendu un discours aussi franc, disant nettement les choses.Je voudrais savoir si vous avez fait une formation sur l’acouphène ou si vous vous êtes spécialisé après vos études, car parfois on se demande si les ORL que l’on rencontre ont eu une véritable formation sur cette pathologie.
Retournons le problème car il s’agit là de la psychologie du médecin. Que nous apprend-t-on lors de nos études ? On nous apprend qu’un problème a une solution. Mais avec l’expérience, nous constatons qu’un problème peut avoir plusieurs solutions. Et parfois un problème n’a pas toujours de solution et on arrive aux limites de ce que le médecin sait faire et de ce qu’il a appris : « Tu vois ces symptômes, donc c’est ce diagnostic et ce traitement. ». Le constat est que l’acouphène ne rentre pas dans ce moule. Beaucoup de médecins sont démunis face à cette situation et ne savent pas comment faire. D’où l’intérêt des équipes pluridisciplinaires comme l’a indiqué votre présidente car « Je ne sais pas comment faire mais peut-être que mon collègue le sait. ». Il faut donc avoir des personnes ressources pour s’adresser au bon interlocuteur.
C’est souvent le problème : l’ORL se borne à nous dire : « Je ne peux rien faire pour vous. »
Si l’ORL est sensibilisé par ce problème, et a déjà son réseau, il aura plus de facilité à vous adresser à un autre spécialiste. Si moi, médecin, j’ai pris la peine d’aller rencontrer d’autres professionnels de santé, audioprothésistes, psychologues… je serais à même de le proposer.
Concernant les tests que vous avez fait avec l’imagerie, vous avez dit avoir traité des personnes avec des acouphènes récents ou anciens. Or, dans tous les tests que l’on lit, il s’agit toujours d’acouphènes récents !
Il est vrai que, pour les acouphènes anciens, c’est plus difficile. Nous savons qu’avec le temps l’acouphène, par un mécanisme de plasticité, va modifier le fonction-nement du cerveau. Et même si on supprime la cause de l’acouphène, on ne va pour autant supprimer sa perception. La démonstration en a été faite dans les années soixante. On a proposé à des personnes ayant eu des acouphènes suite à un traumatisme sonore de leur couper le nerf auditif. Si elles sont déjà sourdes et qu’en plus elles ont des acouphènes, pourquoi pas ? On s’est rendu compte que cela n’était efficace que chez 50 % des personnes. Chez les autres, les acouphènes anciens avaient remanié tout le cerveau et, même si l’on supprimait la cause, rien ne se passait. Si on propose un traitement qui va concerner l’oreille interne et qu’on l’applique à des gens qui ont des acouphènes trop anciens, on s’expose à ne pas avoir de résultats. Le traitement n’est pas en cause mais il ne concernait pas ces patients.
Vous dites que tout vos patients avaient un acouphène à droite ?
Non, qu’il étaient droitiers manuels. Cela veut-il dire que les droitiers ou les gauchers ne répondront pas aux mêmes traitements ? Non, ceci est plus un facteur technique lié à l’imagerie fonctionnelle. Notre cerveau est latéralisé : la partie gauche du cerveau traite les informations venant de la partie droite du corps mais la symétrie n’est pas la même quand on est droitier ou gaucher. Donc pour ne pas être pénalisé par cette différence, on ne prend en général que des droitiers. Ce qui ne veut pas dire que les traitements ne pourront pas être efficaces pour les gauchers, mais c’est plus pratique pour l’imagerie fonctionnelle.
Si j’ai bien compris, l’IRM fonctionnel vous sert à savoir qu’elle est la partie du cerveau impactée par l’acouphène, c’est bien cela ?
Oui, tout à fait, on a vu que ce sont les aires de la conscience de soi qui sont impactées.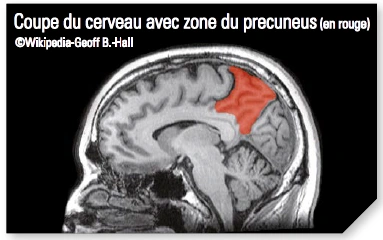

Ce sont les aires associatives supérieures, pas l’aire auditive primaire ?
Non, mais je peux détailler : si l’on fait entendre aux acouphéniques un bruit non masquant l’acouphène, cela active les aires auditives primaires et il y a des réactions en cascade. Mais si l’on supprime l’acouphène, cette activation disparait complètement. Ce qui ne disparait pas, ce sont les modifications dans les aires conscience de soi, precuneus 7 … et ceci est assez caractéristique de la population suivie.
Vous avez parlé du Vastarel® en disant votre doute sur ce médicament. J’ai des acouphènes depuis 25 ans, j’ai vu des sommités dans ce domaine et j’ai été opérée mais je n’ai eu aucune prise en charge pour les acouphènes et j’ai entendu souvent qu’il fallait que j’apprenne à « vivre avec ». Maintenant, mes traitements, je me les fais moi-même, et j’ai remarqué que si je prends ponctuellement du Vastarel® ou du Gingkor®, ça améliore. Évidemment il y a des effets secondaires… Maintenant je suis en train de lire Salmanoff, je ne sais pas si vous connaissez ce qu’il a fait, j’espère qu’il va me sauver de mes acouphènes. Quand on va voir des médecins, vous le dites vous-même, on nous propose souvent des antidépresseurs et des anxiolytiques. Evidemment c’est assez facile comme traitement et assez efficace. J’ai pris des anti-épileptiques quand j’avais 25 ans et on me disait : « Vous allez voir, vous allez dormir ». Je trouve cela assez dangereux parce que les effets secondaires sont là. Si j’avais pris des antidépresseurs à 25 ans, j’en ai 48 maintenant, je ne sais pas ce que cela aurait donné !
Je vous rappelle qu’il n’y avait pas de pilule miracle. Je répète ce que j’ai dit : on va traiter quelqu’un qui a des acouphènes et une dépression par un antidépresseur mais seulement dans ce cas sinon cela n’a pas d’efficacité.
Mais vous savez, quand on a des acouphènes pénibles, on est forcément un peu dépressif et on prend ces médicaments parce que l’on ne connaît rien d’autre. Mais nous ne sommes pas forcément dépressif profond, donc que faire ? Si, sur Paris, vous avez des collègues qui prennent en charge les acouphènes, j’y vais tout de suite […]. Que pensez-vous de ce qu’a fait Alexandre Salmanoff parce que le Gingkor® améliore bien les choses mais il faut surveiller sa tension ?
Je vous ai dit que l’ordonnance type n’existe pas, il n’y a que des traitements personnalisés. Si vous n’avez pas eu d’épisodes dépressifs ou anxieux majeurs, il n’est pas justifié de vous faire ce type de prescription. Mais votre cas n’est pas forcément celui d’autres personnes qui font de vraies dépressions ou des tentatives de suicide et qu’il faut vraiment aider. Rappelons qu’il n’existe pas de traitement sans effets secondaires.
Une question un peu personnelle : mon problème est celui du diagnostic. Ce que vous avez dit du nerf trijumeau est intéressant mais je voulais savoir si la discopathie ou l’amyotrophie d’un muscle pourraient influencer ce nerf-là ?
C’est un peu de la même famille que les migraines et les maux de tête. On sait que certaines migraines peuvent être favorisées par une certaine dégénérescence au niveau rachidien. Dans les cas que vous énoncez, et cela peut aussi augmenter les acouphènes chez quelqu’un qui en a déjà.
Savez-vous quel est aujourd’hui le pourcentage d’ORL formés à la prise en charge des personnes souffrant d’acouphènes ?
Je n’ai pas la réponse, mais je sais qu’il y a des réseaux tels que l’Afrepa ou Coopacou, qui regroupent les spécialistes intéressés par cette approche. Mais cela ne veut pas dire qu’il n’y en a pas d’autres en dehors de ces réseaux, ce qui est mon cas. L’ORL a une spécialité large donc chacun est un peu spécialisé, certains pour la chirurgie de la face, d’autres pour les cancers de la gorge, d’autres encore pour les problèmes de thyroïde… Il est difficile d’être spécialiste dans tous les domaines. Mais il faut reconnaître qu’il n’y a pas énormément de praticiens spécialisés dans les acouphènes, mais il y en a au moins un dans chaque grande ville.
France Acouphènes : Il y a quelques années nous avions fait une enquête avec nos adhérents. Dans les chiffres forts qui sont sortis de cette enquête, nous avons relevé qu’une personne avait consulté 70 ORL en pensant que le prochain serait celui qui pourrait l’aider !
Concernant les images d’IRM, vous avez évoqué « l’aire de la conscience de soi », pouvez-vous développer ?
Je ne peux pas le faire en quelques mots, mais je peux dire que, sachant qu’il y a des aires cérébrales plutôt dédiées à telle ou telle fonction, on peut dire que le réseau du precuneus est impliqué dans tout ce qui est conscience de soi, donc tout ce qui est en rapport avec la perception de l’environnement, la concentration, l’introspection. On voit que, chez les patients qui ont des acouphènes, c’est une zone qui a l’air d’être modifiée de manière assez nette donc c’est peut-être un point d’action pour proposer des traitements.
On peut peut-être faire savoir aux ORL que France Acouphènes existe ! France Acouphènes : Alors là, je suis pour que l’on vous écoute !
Je suis devenue sourde suite à une destruction chimique, cela est venu progressivement et, en même temps, les acouphènes sont apparus. Tout à l’heure je vous ai entendu parler d’un implant, cela serait-il bénéfique dans mon cas ?
C’est extrêmement difficile pour moi de répondre, mais ce que je peux vous dire, c’est qu’il y a deux protocoles en cours en France qui viennent de se terminer, mais il y en aura certainement d’autres, pour des personnes ayant une surdité complète unilatérale avec des acouphènes. Et il semble, d’après des études réalisées en Belgique et en Allemagne, que l’implant soit une solution assez bénéfique.
France Acouphènes : Dès que ces études seront disponibles, nous vous en informerons sur le site Internet de l’association car nous sommes toujours à l’écoute de ces études et de leurs résultats.
Merci pour vos propos qui nous font du bien, ma question est : personnellement j’ai des acouphènes depuis 8 ans et vous parliez de la maîtrise de l’acouphène, c’est ce que j’essaie de faire avec un thérapeute, un ostéopathe, et cela me confirme que le cerveau est vraiment relié à l’acouphène. Je fais de la biokinergie et ne veux pas entendre parler de médicament.
Vous savez que le traitement doit s’adapter à la personne et donc ce n’est pas une autorité qui va vous dire : « Il faut prendre ça… ». Donc le médecin propose d’essayer tel ou tel traitement, puis voit s’il convient. Il faut trouver un terrain d’entente : c’est la base de la relation de confiance.
Comme toute perception sensorielle, l’acouphène est une perception consciente, donc si vous arrivez à l’oublier, c’est gagné. Un exemple : vous ne faites pas attention au bruit du réfrigérateur ou de l’ordinateur jusqu’au moment où vous le remarquez alors qu’il était présent avant. Si vous arrivez à faire la même chose avec votre acouphène, vous ne serez moins gêné par votre acouphène même s’il est encore présent. Vous avez évoqué un sujet qui vous paraît essentiel : le sommeil. Pouvez-vous aborder brièvement l’ensemble des solutions pour y parvenir ? C’est aussi un problème compliqué. Cela passe souvent par des médicaments au démarrage du traitement, car les gens ne sont pas bien et la relaxation, dans ce contexte d’insomnie, sera moins efficace. On essaiera de sevrer le plus vite possible de ces traitements médicamenteux. Faire durer trop longtemps un traitement rend difficile son arrêt. Mais il faut pouvoir dormir avant tout, car cumuler un état émotionnel fort et une insomnie est catastrophique et cela ne donne aucun espoir à court terme.
France Acouphènes : Je voudrais juste finir sur une note d’humour : vous êtes sûr de ne pas avoir fait une formation chez France Acouphènes, car vous parlez comme nous. Nous souhaitons vous remercier des actions de formation pour vos confrères ORL sur cette pathologie. Il est important pour nous que vous continuiez à passer le message. Quant à nous, nous avons vraiment apprécié votre conférence.
7 Precunéus : région du cerveau concernée par la mémoire autobiographique, la création d’images mentales et la représentation de soi.
Il n'y a toujours pas de critique.


