Acouphènes somatosensoriels
Publié par Dr Paolino et Ghulyan-Bedikian dans Santé · Lundi 26 Sep 2011
Tags: Acouphènes, Somatosensoriels
Tags: Acouphènes, Somatosensoriels
Acouphènes somatosensoriels
Dr Michel Paolino Imerta Marseille - membre de notre comité scientifique
Dr Vénéra Ghulyan- Bedikian Hôpital privé Clairval, Marseille
Dr Vénéra Ghulyan- Bedikian Hôpital privé Clairval, Marseille
De quoi s’agit-il ?
La pratique clinique et l’expérience des patients montrent qu’il existe un lien entre certains acouphènes et le système somatosensoriel *1 Un groupe de chercheurs du Tinnitus Research Initiative s’intéresse particulièrement à ce type d’acouphènes, cherche à définir leurs caractéristiques et essaie d’établir une approche thérapeutique adaptée pour le traitement de ces symptômes.
Il est actuellement admis de distinguer des Acouphènes à Modulation Somatosensorielle et des Acouphènes Somatosensoriels proprement dits. Les premiers sont souvent d’origine auditive, mais leur intensité, la fréquence (le pitch *2 ) et même la localisation peuvent être modulées par des influences somatosensorielles.
Les Acouphènes Somatosensoriels, quant à eux, sont liés à un problème de la région crânio-cervicale plus qu’à un dysfonctionnement de l’appareil auditif. Leur apparition est liée à un ou plusieurs des facteurs suivants :
Les Acouphènes Somatosensoriels, quant à eux, sont liés à un problème de la région crânio-cervicale plus qu’à un dysfonctionnement de l’appareil auditif. Leur apparition est liée à un ou plusieurs des facteurs suivants :
traumatisme crânien et/ou cervical,
manipulations dentaires, cervicales ou des mâchoires,
douleurs chroniques de la tête, du cou ou de la ceinture scapulaire, *3
augmentation simultanée de l’acouphène et desdouleurs associées,
posture inadéquate au repos, à la marche, au travail ou pendant le sommeil,
bruxisme *4 diurne et/ou nocturne.
manipulations dentaires, cervicales ou des mâchoires,
douleurs chroniques de la tête, du cou ou de la ceinture scapulaire, *3
augmentation simultanée de l’acouphène et desdouleurs associées,
posture inadéquate au repos, à la marche, au travail ou pendant le sommeil,
bruxisme *4 diurne et/ou nocturne.
Les Acouphènes d’origine somatosensorielle ne sont pas très fréquents. Parmi 1025 patients qui ont consulté notre centre entre 2008-2009, seulement 67 (6,5 %) liaient l’apparition de leurs acouphènes à un traumatisme cervical ou crânien. Soixante-dix-huit (7,6 %) patients rapportaient une apparition ou une augmentation significative de l’acouphène à la suite de manipulations dentaires, cervicales ou des autres facteurs précités. Dans la littérature il n’y a pas de consensus concernant le rôle de ces différents facteurs dans la genèse des acouphènes. Ainsi, les études épidémiologiques montrent qu’en stade aigu les traumatismes cervicaux ne s’accompagnent pas d’un acouphène.
Seulement chez 10-15 % des patients ayant des antécédents d’entorse cervicale on note l’apparition d’acouphènes et d’autres symptômes otologiques. Ces effets retardés peuvent s’expliquer par des tensions musculaires anormales liées à des postures que les patients adoptent pour éviter la douleur consécutive au traumatisme cervical. Ces derniers peuvent également entraîner des lésions des articulations temporo-mandibulaires (ATM) et des problèmes de malocclusion post-traumatiques, responsables d’un dysfonctionnement des muscles masticateurs qui peut provoquer des acouphènes à long terme. Cependant, certains auteurs confirment que les entorses cervicales n’entraînent pas de dysfonctionnement des ATM.
Quant au rôle des ATM dans la pathogénie des acouphènes, il est peu probable que ce symptôme soit causé directement par une relation mécanique entre le système masticateur et l’oreille moyenne.
Théoriquement les pathologies des ATM pourraient provoquer un dysfonctionnement de l’oreille moyenne via les connexions anatomiques existant entre ces structures. Mais, les études anatomiques récentes ne confirment pas la possibilité de déclenchement des mouvements des osselets de l’oreille moyenne par une traction des divers ligaments de cette articulation.
D’autre part, il est connu que, grâce à une innervation commune par le nerf trijumeau, *5 le dysfonctionnement neuromusculaire des muscles masticateurs peut induire une hypertonie *6 réflexe des muscles de l’oreille moyenne, ainsi qu’une myoclonie *7 du palais qui peuvent être responsables des acouphènes.
Quant au rôle des ATM dans la pathogénie des acouphènes, il est peu probable que ce symptôme soit causé directement par une relation mécanique entre le système masticateur et l’oreille moyenne.
Théoriquement les pathologies des ATM pourraient provoquer un dysfonctionnement de l’oreille moyenne via les connexions anatomiques existant entre ces structures. Mais, les études anatomiques récentes ne confirment pas la possibilité de déclenchement des mouvements des osselets de l’oreille moyenne par une traction des divers ligaments de cette articulation.
D’autre part, il est connu que, grâce à une innervation commune par le nerf trijumeau, *5 le dysfonctionnement neuromusculaire des muscles masticateurs peut induire une hypertonie *6 réflexe des muscles de l’oreille moyenne, ainsi qu’une myoclonie *7 du palais qui peuvent être responsables des acouphènes.
*1 Système somatosensoriel : partie du système nerveux permettant la perception consciente et inconsciente de toutes les modifications
intéressant la peau, les muqueuses, les viscères, les muscles et les articulations.
*2 Pitch : Mot anglais signifiant ton ou hauteur tonale ce qui explique pourquoi ce terme est aussi employé pour dénommer la fréquence ou hauteur tonale de l’acouphène.
*3 Ceinture scapulaire : constituée de l’omoplate et de la clavicule, elle relie le membre supérieur au sternum.
*4 Bruxisme : Terme médical employé pour les phénomènes de serrements et/ou grincements des dents.
*5 Nerf trijumeau : Ve paire de nerfs crâniens, ils véhiculent essentiellement les informations sensorielles provenant de la tête, de la bouche, et les commandes motrices des muscles masticateurs.
*6 Hypertonie : Augmentation exagérée et permanente de l’état de tension d’un muscle au repos.
*7 Myoclonie : Mouvements brefs, brusques, répétés, déclenchés par une contraction involontaire d’un muscle.
intéressant la peau, les muqueuses, les viscères, les muscles et les articulations.
*2 Pitch : Mot anglais signifiant ton ou hauteur tonale ce qui explique pourquoi ce terme est aussi employé pour dénommer la fréquence ou hauteur tonale de l’acouphène.
*3 Ceinture scapulaire : constituée de l’omoplate et de la clavicule, elle relie le membre supérieur au sternum.
*4 Bruxisme : Terme médical employé pour les phénomènes de serrements et/ou grincements des dents.
*5 Nerf trijumeau : Ve paire de nerfs crâniens, ils véhiculent essentiellement les informations sensorielles provenant de la tête, de la bouche, et les commandes motrices des muscles masticateurs.
*6 Hypertonie : Augmentation exagérée et permanente de l’état de tension d’un muscle au repos.
*7 Myoclonie : Mouvements brefs, brusques, répétés, déclenchés par une contraction involontaire d’un muscle.
Dans de rares cas, le tonus irrégulier du muscle tenseur du voile du palais peut entraîner un dysfonctionnement de la trompe d’Eustache, qui peut provoquer une congestion de l’oreille et un acouphène. Selon nos statistiques, sur 1025 patients qui présentaient des acouphènes comme motif principal de consultation, 256 (25 %) avaient des problèmes d’ATM associés.Mais il est difficile de leur attribuer un rôle causal dans la pathogénie des acouphènes.
Si les Acouphènes Somatosensoriels proprement dits sont relativement rares, les Acouphènes à Modulation Somatosensorielle, quant à eux, ont une plus forte prévalence. Souvent, les patients rapportent spontanément des informations qui orientent le praticien vers une suspicion de ce type d’acouphène. En consultation clinique il est habituel d’entendre que certaines contractions musculaires puissantes de la tête, du cou ou des membres, des pressions exercées sur l’articulation temporo-mandibulaire, des mouvements oro-faciaux ou des doigts, des stimulations cutanées ou électriques de la main et parfois même des mouvements oculaires changent temporairement la perception de l’acouphène.
Dans notre pratique, 22 % des patients ont rapporté une possibilité de modulation de leur acouphène par au moins une des actions précitées. La recherche clinique bien ciblée d’une telle modulation nous a permis de doubler ce chiffre et a révélé un nombre plus important de patients susceptibles d’être améliorés par une approche somatosensorielle.
Dans notre pratique, 22 % des patients ont rapporté une possibilité de modulation de leur acouphène par au moins une des actions précitées. La recherche clinique bien ciblée d’une telle modulation nous a permis de doubler ce chiffre et a révélé un nombre plus important de patients susceptibles d’être améliorés par une approche somatosensorielle.
Les données épidémiologiques diffèrent d’une étude à l’autre et dépendent du recrutement des patients ainsi que des méthodes employées pour la recherche d’une éventuelle modulation. Selon différents auteurs, de 65 % à 71 % des patients seraient capables de moduler leur acouphène par des contractions musculaires spécifiques, indépendamment de l’étiologie et des caractéristiques audiométriques des acouphènes.
D’autre part, il a été montré que la contraction ou la palpation spécifique de certains muscles qui modulent les acouphènes existants, peuvent en provoquer chez les sujets sains qui n’ont jamais eu d’acouphènes auparavant. Dans une étude contrôlée, Sanchez et coll. ont obtenu une modulation de l’intensité et du pitch de l’acouphène chez 65,3 % des patients grâce à des actions spécifiques sur la région crânio-cervicale. En même temps, les auteurs ont montré que ces mêmes manipulations provoquaient des acouphènes passagers chez 14 % des sujets asymptomatiques testés.
À quoi sont-ils dus ?
Ces phénomènes, qui peuvent parfois paraître étranges, pourraient s’expliquer d’une part par l’interaction entre les systèmes auditif et somesthésique, d’autre part, par le rôle de la neuroplasticité dans le mécanisme des acouphènes. Il est actuellement bien établi que les afférences *8 des muscles de la tête et du cou, véhiculées particulièrement par le second nerf cervical et le nerf trijumeau (nerf V), interagissent avec les afférences auditives au niveau du noyau cochléaire dorsal (1er relais des voies auditives). Ce dernier, situé dans le tronc cérébral, joue un rôle déterminant dans les acouphènes. Grâce à ces connexions anatomiques, les influences somesthésiques modulent l’excitabilité des voies auditives centrales, y provoquent une anomalie de l’activité neuronale, qui, à son tour, peut aboutir à la perception d’un acouphène. En effet, selon la théorie de neuroplasticité, les acouphènes peuvent résulter d’une interaction anormale entre les différentes modalités sensorielles, les systèmes sensori-moteurs, *9 ainsi que les réseaux cognitifs et émotionnels. Le démasquage de synapses « latentes »,*10 la diminution de l’inhibition et la génération de nouvelles connexions grâce à la repousse axonale *11 sont des manifestations précoces de la neuroplasticité.
Elles entraînent une distribution latérale de l’activité neuronale et favorisent le développement des régions d’hyperexcitabilité dans le système nerveux central. À plus long terme, une réorganisation des zones réceptives tonotopiques *12 s’observe dans certains relais des voies auditives comme le noyau cochléaire, le colliculus inférieur et dans le cortex auditif. Ces phénomènes fondés sur la plasticité neuronale du système auditif central et sur la possibilité de son activation par des voies non-spécifiquement auditives seraient donc responsables des acouphènes somatosensoriels.
*8 Afférences : Parties des neurones se projetant sur les structures nerveuses responsables des informations nerveuses qui y entrent.
*9 Systèmes sensori-moteurs : Boucles nerveuses couplant des informations sensorielles à des commandes motrices des muscles pour générer des mouvements adaptés.
*10 Synapses « latentes » : Les synapses sont les points de contact entre neurones qui permettent le passage de l’information sous forme d’influx électriques. Dans les conditions normales certaines synapses sont inhibées. La levée de l’inhibition de ces synapses «latentes » permet leur « mise en service ».
*11 Axone : Prolongement du neurone conduisant l’influx nerveux vers les autres neurones.
*12 Tonotopie : Phénomène d’organisation spatiale des représentations des fréquences dans le système nerveux auditif qui fait que l’on retrouve les fréquences voisines les unes à côté des autres, des graves vers les aigües.
*9 Systèmes sensori-moteurs : Boucles nerveuses couplant des informations sensorielles à des commandes motrices des muscles pour générer des mouvements adaptés.
*10 Synapses « latentes » : Les synapses sont les points de contact entre neurones qui permettent le passage de l’information sous forme d’influx électriques. Dans les conditions normales certaines synapses sont inhibées. La levée de l’inhibition de ces synapses «latentes » permet leur « mise en service ».
*11 Axone : Prolongement du neurone conduisant l’influx nerveux vers les autres neurones.
*12 Tonotopie : Phénomène d’organisation spatiale des représentations des fréquences dans le système nerveux auditif qui fait que l’on retrouve les fréquences voisines les unes à côté des autres, des graves vers les aigües.
Comment les identifier ?
Bien que les mécanismes exacts de ce type d’acouphène ne soient pas bien connus, il est légitime de penser que si l’entrée somesthésique (résultant de la stimulation d’une zone du corps) est capable de provoquer ou de moduler des acouphènes, elle pourrait également les diminuer ou les supprimer. Il est donc très important de rechercher pendant l’interrogatoire du patient et l’examen clinique des indices révélateurs d’un éventuel dysfonctionnement susceptible d’influencer la perception de l’acouphène ou d’en être la cause.
Les tests suivants peuvent y contribuer :
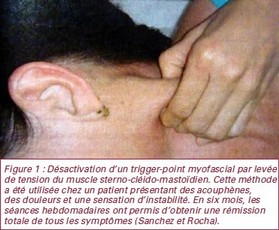 Mouvements actifs des mâchoires et du cou(avec et sans résistance de la part de l’examinateur) : ouverture et fermeture de la bouche, mouvements du menton en avant, en arrière, sur les côtés, rotation et inclinaison de la tête (figure 1).
Mouvements actifs des mâchoires et du cou(avec et sans résistance de la part de l’examinateur) : ouverture et fermeture de la bouche, mouvements du menton en avant, en arrière, sur les côtés, rotation et inclinaison de la tête (figure 1).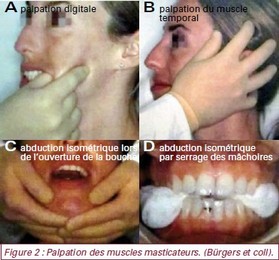 Recherche des Points Gachettes *13 Myo-faciaux (PGM) ou Points Sensibles *14 (PS)dans les muscles suivants : sous-épineux, élévateur de la scapula (ou omoplate), trapèze *15, splénius (muscle de la nuque) de la tête et du cou, scalène médial (muscle du cou), sternocléidomastoïdien (SCM : voir figure 4), digastrique, masséter et temporal. Les PS ou PGM sont recherchés en exerçant avec un doigt une pression profonde et soutenue pendant au moins 10 s ou en pinçant la zone suspectée entre pouce et index (figure 2). On peut également utiliser un algomètre, appareil qui permet en plus de mesurer le seuil de pression nécessaire pour déclencher la douleur.
Recherche des Points Gachettes *13 Myo-faciaux (PGM) ou Points Sensibles *14 (PS)dans les muscles suivants : sous-épineux, élévateur de la scapula (ou omoplate), trapèze *15, splénius (muscle de la nuque) de la tête et du cou, scalène médial (muscle du cou), sternocléidomastoïdien (SCM : voir figure 4), digastrique, masséter et temporal. Les PS ou PGM sont recherchés en exerçant avec un doigt une pression profonde et soutenue pendant au moins 10 s ou en pinçant la zone suspectée entre pouce et index (figure 2). On peut également utiliser un algomètre, appareil qui permet en plus de mesurer le seuil de pression nécessaire pour déclencher la douleur. Test de fatigue : serrage des dents avec une spatule en position antérieure,gauche et droite pendant une minute (figure 2)
 Mouvements des yeux : regard central, latéral extrême gauche puis droite, ensuite en haut et en bas, en maintenant chacune de ces positions pendant 5-10s.
Mouvements des yeux : regard central, latéral extrême gauche puis droite, ensuite en haut et en bas, en maintenant chacune de ces positions pendant 5-10s.Tous ces tests doivent se réaliser dans le calme en demandant au patient de signaler une éventuelle modulation de l’acouphène. Il est également recommandé de quantifier la réponse du patient à l’aide des échelles numériques (figure 3). Cette évaluation
chiffrée permet de mieux connaître l’effet modulateur des différents tests sur chaque patient, de mieux cibler la thérapie et de réaliser un suivi des interventions thérapeutiques mises en place.

*13 « Points gachettes » : Zones hypersensibles localisées dans les muscles squelettiques qui déclenchent des douleurs locales ou distantes
soit spontanément, soit en réponse à une stimulation mécanique.
*14 « Points sensibles » : Zones isolées douloureuses à la palpation superficielle du corps
*15 Trapèze : Muscle large, de forme triangulaire, situé dans le dos et tendu de l’arrière du crâne à la 12e vertèbre thoracique qui s’insère
également sur la clavicule et l’omoplate (scapula).
soit spontanément, soit en réponse à une stimulation mécanique.
*14 « Points sensibles » : Zones isolées douloureuses à la palpation superficielle du corps
*15 Trapèze : Muscle large, de forme triangulaire, situé dans le dos et tendu de l’arrière du crâne à la 12e vertèbre thoracique qui s’insère
également sur la clavicule et l’omoplate (scapula).
Comment les traiter ?
Le traitement des acouphènes ayant un lien avec le système somatosensoriel vise à diminuer ou à normaliser la tension musculaire anormale susceptible d’interférer dans la perception de ce symptôme.
Répétition des mouvements spécifiques qui modulent l’acouphène
Les exercices par répétition des mouvements entraînent des changements neurophysiologiques par activation de la plasticité neuronale. Il est recommandé de faire des exercices d’étirement des muscles sous-occipitaux (muscles postérieurs profonds de la nuque), des rotations autour de l’articulation atlantooccipitale (articulation du crâne sur l’atlas, 1e vertèbre cervicale) et d’y associer des exercices de relaxation et de respiration impliquant les mouvements du diaphragme. Dans la littérature, il y a des descriptions de plusieurs cas cliniques montrant la disparition ou la diminution de l’acouphène grâce à la répétition des contractions musculaires ou des manoeuvres spécifiques qui entraînaient une modulation de l’acouphène pendant l’exploration des patients. Cette approche peut même faire disparaître l’acouphène provoqué par des mouvements des yeux. Dans une étude suivant l’évolution des patients les exercices spécifiques ont entraîné une réduction signifi cative des acouphènes et des symptômes associés, tels que sensation de déséquilibre, plénitude de l’oreille, douleur des mâchoires, de la nuque et de la tête. Ces effets ont été observés sur une durée de suivi de 3 ans.
Désactivation des Points sensibles et des Points gachettes Myofasciaux
Les points sensibles sont des zones douloureuses isolées qui réagissent à des palpations superfi cielles du corps. On en trouve fréquemment chez les patients souffrant de douleurs chroniques. Les points gachettes sont des petites zones hypersensibles localisées dans les muscles squelettiques. Ils peuvent provoquer des douleurs locales ou distantes soit spontanément, soit sous l’effet d’une action mécanique. Les points gachettes sont considérés actifs lorsque leur stimulation aggrave la douleur existante ou lorsqu’elle provoque une perception douloureuse similaire à celle décrite par le patient. Ils peuvent aussi être latents, c’est-à-dire être cachés dans des zones asymptomatiques et provoquer des douleurs locales ou projetées seulement en cas de stimulation.
La recherche ciblée de telles zones pendant l’examen clinique est très importante, car elle permet de révéler de nouvelles potentialités thérapeutiques pour certains patients. Notre pratique et les données bibliographiques montrent qu’il est possible d’obtenir une modulation des acouphènes non seulement par une action spécifi que sur les PGM actifs, mais aussi par la compression des PGM latents.
Il est actuellement bien établi que l’action sur les points gachettes de la zone crânio-cervicale produit plus de modulation de l’acouphène que celle de la ceinture scapulaire . Ceci s’explique par la richesse des connexions entre le système auditif et la région crânio-cervicale.D’autre part, il a été montré que lorsque les PGM latents persistent longtemps, ils entraînent une sensibilisation des fibres nerveuses et une vasoconstriction due à une augmentation de l’activité du système nerveux sympathique. Il est connu que les fuseaux neuromusculaires ont une innervation sympathique directe qui est impliquée dans l’augmentation de la tension locale liée à des stimuli déclenchant la douleur.
Dans la bibliographie on trouve des descriptions de cas de diminution de l’acouphène suite à la suppression de l’effet du système sympathique sur l’oreille soit par inhibition chimique soit par sympathectomie (blocage chirurgical du nerf sympathique). Le mécanisme d’action des PGM sur l’acouphène peut donc impliquer non seulement les interactions des systèmes somesthésique et auditif, mais aussi le système nerveux sympathique.
En règle générale, les PGM sont très caractéristiques des patients présentant un syndrome myofascial douloureux qui est souvent associé à un acouphène.
Par ailleurs, les études récentes ont trouvé une forte corrélation entre la latéralité de l’acouphène et des zones riches en PGM, témoignant de leurs liens réciproques.
En règle générale, les PGM sont très caractéristiques des patients présentant un syndrome myofascial douloureux qui est souvent associé à un acouphène.
Par ailleurs, les études récentes ont trouvé une forte corrélation entre la latéralité de l’acouphène et des zones riches en PGM, témoignant de leurs liens réciproques.
Notre expérience confirme les données bibliographiques quant aux possibilités de soulager temporairement certains acouphènes en agissant sur les points gachettes des masséters (muscle de la joue intervenant dans la mastication), du splénius capitis (muscle de la face dorsale du cou), du sternocléidomastoïdien ou des muscles temporaux.
Dans une étude récente sur 11 patients dont les acouphènes étaient associés à des douleurs fréquentes de la région crânio-cervicale depuis au moins trois mois, Sanchez et coll. ont évalué l’effet modulateur des pressions digitales des PS et des PGM. Dix patients avaient
un syndrome myo-facial douloureux et un patient présentait seulement des PS. Une modulation de l’acouphène grâce aux pressions digitales sur certains PS et PGM a été obtenue chez 5 patients (45,5 %).
Deux autres, y compris le patient sans PGM, ont été soulagés seulement grâce aux PS. Les injections locales répétées d’anesthésiants (ex : lidocaïne) ou de stéroïdes (ex : hydrocortisone) dans les PGM situés dans certains muscles ipsilatéraux (masséter, ptérygoïdien (muscle de la machoire), trapèze, sternocléidomastoïdien) peuvent diminuer temporairement la tension musculaire, soulager la douleur cervicale et diminuer ou même supprimer les acouphènes associés. Des effets bénéfiques de ces thérapies ont été observés durant une période de suivi allant de quelques semaines jusqu’à quatre mois, selon l’étude considérée. Par ailleurs, il a été montré que la réalisation régulière des exercices spécifiques après les injections augmente l’efficacité du traitement.
D’autres méthodes, comme l’administration de myorelaxants centraux (benzodiazépines etc.), massages, ostéopathie, thérapie par laser, électro-stimulation transcutanée des nerfs, acupuncture et thérapie magnétique, sont également utilisées pour la désactivation des PGM.
un syndrome myo-facial douloureux et un patient présentait seulement des PS. Une modulation de l’acouphène grâce aux pressions digitales sur certains PS et PGM a été obtenue chez 5 patients (45,5 %).
Deux autres, y compris le patient sans PGM, ont été soulagés seulement grâce aux PS. Les injections locales répétées d’anesthésiants (ex : lidocaïne) ou de stéroïdes (ex : hydrocortisone) dans les PGM situés dans certains muscles ipsilatéraux (masséter, ptérygoïdien (muscle de la machoire), trapèze, sternocléidomastoïdien) peuvent diminuer temporairement la tension musculaire, soulager la douleur cervicale et diminuer ou même supprimer les acouphènes associés. Des effets bénéfiques de ces thérapies ont été observés durant une période de suivi allant de quelques semaines jusqu’à quatre mois, selon l’étude considérée. Par ailleurs, il a été montré que la réalisation régulière des exercices spécifiques après les injections augmente l’efficacité du traitement.
D’autres méthodes, comme l’administration de myorelaxants centraux (benzodiazépines etc.), massages, ostéopathie, thérapie par laser, électro-stimulation transcutanée des nerfs, acupuncture et thérapie magnétique, sont également utilisées pour la désactivation des PGM.
Traitement des acouphènes par approche stomatologique
L’approche stomatologique est indiquée lorsque l’acouphène est un symptôme secondaire, apparu à la suite d’un dysfonctionnement du système temporomandibulaire (DSTM). En revanche, l’intervention isolée d’un stomatologue est inadéquate et insuffisante dans les cas où le DSTM est une conséquence de l’acouphène (qui est responsable d’un bruxisme nocturne générant un DSTM, par exemple) ou lorsque le DSTM et l’acouphène sont dus à une autre cause.
Dans ces cas la prise en charge pluridisciplinaire des acouphènes devient indispensable.
L’intervention thérapeutique peut être bénéfique si au moins un des symptômes suivants sont présents :
Dans ces cas la prise en charge pluridisciplinaire des acouphènes devient indispensable.
L’intervention thérapeutique peut être bénéfique si au moins un des symptômes suivants sont présents :
altération des amplitudes de mobilité des articulations (limitation d’ouverture de la bouche, déviation ou déflexion),
mouvements articulaires douloureux,
douleurs myofasciales, arthralgies (douleurs articulaires d’origines mécanique, inflammatoire ou mixte) ou douleurs au niveau des muscles masticateurs, des ATM ou des points gachettes myofasciaux révélés par une palpation,
bruxisme, serrage des dents etc.
D’habitude, le traitement des DSTM n’est pas efficace chez les patients qui ont des claquements indolores des ATM ou des interférences occlusales non symptomatiques. Mais, cette approche peut soulager les acouphènes associés s’il y a un lien entre l’acouphène et les symptômes du DSTM, par exemple, lorsque le craquement des ATM est localisé du même côté que l’acouphène.
Deux types de thérapies sont actuellement disponibles : conservatrices et invasives. Les premières incluent une mise en place de gouttières occlusales, des ajustements sélectifs des surfaces d’occlusion dentaire, conseil, physiothérapie, myorelaxants, Biofeedback par Electro- MyoGraphie avec une relaxation progressive, hypnose, acupuncture, injections locales des anesthésiants, des stéroïdes, ou de la toxine botulique. Les méthodes invasives incluent une chirurgie des ATM.
La plupart des patients réagissent aux thérapies conservatrices. L’avantage de ces méthodes est qu’elles n’entraînent pas de modifications structurales du système manducateur, contrairement aux thérapies invasives qui peuvent causer des changements structuraux irréversibles mineurs ou plus extensifs.
Injections de la toxine botulique
La toxine botulique est une neurotoxine qui est employée, grâce à son effet paralytique, pour letraitement des problèmes liés à une hyperactivité musculaire, tels que des troubles du mouvement, dystonie, spasticité, strabisme, des troubles gastrointestinaux et urologiques, ainsi qu’en chirurgie esthétique pour la diminution des rides. À part cette action sur le système neuromusculaire, la toxine botulique peut avoir une action anti-douleur directe en agissant sur le système nerveux autonome. Des études in-vitro et in-vivo ont montré qu’elle inhibe la libération des neuromédiateurs des fi bres nociceptives, suggérant que cette toxine inhibe, par un mécanisme périphérique, la sensibilisation des neurones centraux trigémino-vasculaires, qui jouent un rôle important dans le développement, la progression et le maintien des migraines.
Une étude prospective en double aveugle a montré une amélioration de l’acouphène chez 27 % des patients après les injections d’une toxine botulique particulière (BoNT-A à 20-50 unités) dans trois zones péri-auriculaires. Les injections du placebo (liquide physiologique) ont entraîné une amélioration chez 8 % des patients. Douze et 27 % des patients ont signalé une aggravation de l’acouphène après respectivement les injections de la BoNT-A et du placebo. Les autres patients testés (respectivement 61 % et 65 %) n’ont pas noté de changement de leur acouphène.
Par ailleurs, l’amélioration subjective évaluée par « Impression Clinique Globale » et le questionnaire « THI » ciblant le handicap lié à l’acouphène a été significativement plus marquée après les injections de la BoNT-A, que celle obtenue grâce aux injections placebo.
Le site des injections de la BoNT-A varie en fonction de l’étiologie de l’acouphène. Les injections dans la cavité de l’oreille moyenne sont réalisées pour le traitement des acouphènes liés aux contractions myocloniques du muscle du marteau. Pour les acouphènes objectifs liés aux myoclonies du palais, la BoNT-A est injectée dans les muscles du palais par guidance laryngoscopique.
Le site des injections de la BoNT-A varie en fonction de l’étiologie de l’acouphène. Les injections dans la cavité de l’oreille moyenne sont réalisées pour le traitement des acouphènes liés aux contractions myocloniques du muscle du marteau. Pour les acouphènes objectifs liés aux myoclonies du palais, la BoNT-A est injectée dans les muscles du palais par guidance laryngoscopique.
Les acouphènes associés à un spasme hémi-facial (de la moitié du visage), affectant le muscle auriculaire postérieur (MAP) sont traités par des injections dans ce muscle sur le même côté que l’acouphène.
Conclusion
Les mécanismes exacts des acouphènes somatosensoriels ne sont pas bien connus et la bibliographie ne fournit pas de preuves plausibles de l’efficacité des différentes thérapies proposées actuellement. Cependant, l’existence même de ce type d’acouphènes confirme la nécessité d’une approche multidisciplinaire. L’exploration minutieuse et l’intervention bien ciblée de différents spécialistes peuvent améliorer considérablement la qualité de la prise en charge des patients acouphéniques.
Bibliographie : Textbook of Tinnitus Moller A, Kleinjung T, Langguth B, De Ridder D - Editions Springer, New York, 2010.
T I N N I T U S S I M O - 73- 3 e T R I M E S T R E 2 0 1 1
1 critique
LEMORT
Jeudi 09 Nov 2023
Excellent article, scientifique et à la fois accessible.
J'ai enfin obtenu de nombreuses réponses après une réelle errance médicale.
J'ai enfin obtenu de nombreuses réponses après une réelle errance médicale.


