Acouphènes et hyperacousie : quelles solutions ?
Acouphènes et hyperacousie : quelles solutions ?
 Docteur Geneviève Lina-Granade,
Docteur Geneviève Lina-Granade,ORL
Hospices Civils de Lyon
Lors de notre Assemblée Générale à Lyon le 12 avril 2014, nous avions invité le Docteur Geneviève Lina-Granade, ORL et le Professeur Jean-Luc Puel, directeur de recherche, pour donner deux conférences.
Suite à la publication des extraits de l’intervention du Professeur Jean-Luc Puel sur « le point des recherches sur les acouphènes » ( pour lire l'article, CLIQUEZ ICI ) , nous vous proposons ici des extraits de la conférence donnée par le Dr Geneviève Lina-Granade, (d’après les notes de Dominique Vallée).
Le texte est libre et n’engage pas le Dr Geneviève Lina-Granade qui n’a pas relu cet article.
En premier, il est important de rappeler que l’accompagnement que l’on propose à la personne souffrant d’acouphènes est essentiellement basé sur les travaux de l’Américain Pavel Jastreboff.
- L’acouphène : qu’est ce que c’est ?
On a déjà dit que l’acouphène est un produit du système auditif qui n’est pas toujours perçu consciemment. Cela peut être le signe d’une lésion du système auditif, mais aussi le signe d’une fatigue, d’une faiblesse du système nerveux. Un traumatisme auditif peut parfois déclencher des acouphènes, mais ils ne viennent pas tous d’un traumatisme auditif. L’hyperacousie est un inconfort de la perception de sons moyennement forts. Mais il y a une gamme des différentes intolérances aux sons. Parfois c’est la nature d’un son, misophonie (allergie à une sonorité particulière d’un instrument), ou phonophobie (anxiété vis-à-vis de certains environnements sonores).
- Notion d’Intensité sonore
Il y a la notion d’intensité sonore, le seuil est à 0 dB pour des fréquences centrales du champ auditif et plus élevé pour les sons graves ou aigus (voir figure 1), soit aux environs de 60 dB pour les sons confortables, 80 dB pour les bruits fatigants. À partir de 85 dB, il y a danger si l’on est exposé plusieurs heures par jour. Le seuil de douleur est de 90/95 dB et non pas 120 dB comme on le dit parfois.
- Durée d’exposition aux sons
Il y a aussi l’importance de la durée d’exposition (10 mn ou 3 heures), de fréquence d’exposition (tous les jours ou une fois par mois). Le risque pour le système auditif commence à 8 heures par jour d’exposition à 80 dB.
- Mécanisme
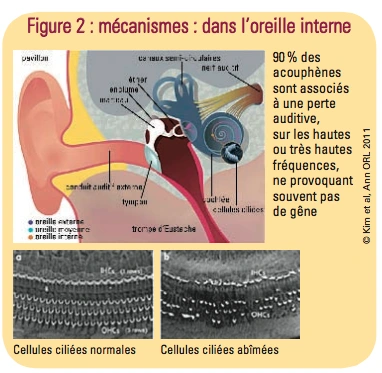
 Je reviens sur les mécanismes déclenchant. Dans 90 % des cas, il y a un souci au niveau de l’oreille interne, plus rarement de l’oreille moyenne (tympan, osselets, muscles). Les pertes auditives ne sont pas toujours détectables. Il faut signaler aussi les atteintes somato sensorielles, domaine que l’on connait mieux : phéno- mènes de type sensations douloureuses, contractures musculaires. Il n’y a pas atteinte de l’oreille interne mais de sa périphérie.
Je reviens sur les mécanismes déclenchant. Dans 90 % des cas, il y a un souci au niveau de l’oreille interne, plus rarement de l’oreille moyenne (tympan, osselets, muscles). Les pertes auditives ne sont pas toujours détectables. Il faut signaler aussi les atteintes somato sensorielles, domaine que l’on connait mieux : phéno- mènes de type sensations douloureuses, contractures musculaires. Il n’y a pas atteinte de l’oreille interne mais de sa périphérie.- Conséquences
Ces lésions vont entraîner des altérations de l’influx nerveux, c’est-à-dire du codage électrique de ce qui est transmis au cerveau.
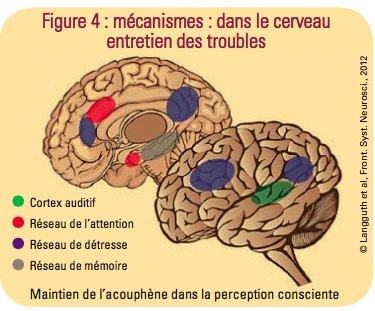
Ceci d’autant plus que des zones du cerveau vont être impactées :
zone impliquée dans les émotions, zone impliquée dans l’attention et zone impliquée dans la mémoire.
 Ces réorganisations vont avoir un retentissement sur le système nerveux végétatif qui est lui impliqué dans les réactions de stress.
Ces réorganisations vont avoir un retentissement sur le système nerveux végétatif qui est lui impliqué dans les réactions de stress.Le professeur Jean-Luc Puel (voir revue 84 pages 16 à 19 ou Le point des recherches sur les acouphènes) a expliqué le rôle des cellules ciliées et l’incidence de leur destruction en cas de traumatisme auditif, mais sans aller jusque-là, elles peuvent être seulement bousculées, un peu endommagées, donc perturbant l’écoute des sons graves ou des sons aigus, cas de la presbyacousie.
- Contrôle de l’audition
L’audiogramme est le test de base : on mesure l’intensité qu’il faut appliquer à l’oreille d’une personne pour qu’elle perçoive une fréquence donnée, ceci jusqu’à 8000Hz, alors que beaucoup d’acouphènes sont liés à des fréquences plus élevées.
La presbyacousie c’est la nécessité pour une personne avançant en âge d’avoir besoin d’une intensité plus forte pour percevoir un son aigu surtout au milieu d’une ambiance bruyante. Mais la zone des médiums, donc de la parole n’est pas encore touchée et elle peut l’être peu à peu. C’est l’entourage qui va le signaler.
En général, l’acouphène correspond à la zone de fréquences où la perte auditive est la plus importante, c’est le cas dans le traumatisme sonore. Mais tous les acouphènes ne sont pas la conséquence de trauma- tismes sonores.
- Hyperacousie
 Dans l’hyperacousie, le seuil de douleur est plus faible et il y a pincement de la dynamique auditive :
Dans l’hyperacousie, le seuil de douleur est plus faible et il y a pincement de la dynamique auditive :Au lieu d’avoir 90dB d’écart entre la zone de confort et la zone de douleur, la personne n’a plus que 30dB d’écart par exemple et elle atteint donc beaucoup plus vite le seuil de douleur.
Il peut y avoir une hyperacousie liée à une perte auditive mais ce n’est pas toujours le cas.
Elle peut provenir d’un mauvais fonctionnement de l’oreille comme l’a indiqué le professeur Jean-Luc Puel.
Altérationde l’influx nerveux
- Le rôle du médecin généraliste
Il faut d’abord voir le médecin traitant pour déceler un cas d’hypertension, ou un rétrécissement vasculaire (acouphènes pulsatiles), ou d’arthrose au niveau du cou ou de l’articulation de la mâchoire, ces différents facteurs étant susceptibles d’entraîner des acouphènes.
- Le rôle du médecin ORL
L’ORL fera une acouphénométrie (qui est faite trop peu souvent, malheureusement). On mesure l’intensité, la fréquence, le type (un son pur ou un son composite). En cas d’acouphène objectif ou unilatéral, l’ORL décidera d’une IRM (par exemple pour détecter un neurinome). Il évaluera le retentissement émotionnel de l’acouphène dans la vie de la personne : toléré ou insupportable ?
Mécanismes de l’acouphène
Les neurones se mettent à émettre tous ensemble une bouffée d’influx nerveux qui est perçu par le cerveau comme un bruit. C’est cela l’acouphène. Le système nerveux a un double mécanisme dans le traitement du son, mécanisme qui peut se déséquilibrer : excitation des voies auditives, mais aussi inhibition des autres sons environnants non pertinents. On peut dire que globalement ces mécanismes cherchent à compenser la perte auditive.
Il y a transmission de l’oreille au nerf auditif, puis au tronc cérébral lui-même transmettant au cerveau dans la zone du cortex auditif (zone dans l’hémisphère gauche pour une perception de l’oreille droite et réciproquement). Mais il y a aussi un retentissement dans les zones des émotions (système limbique), les zones de l’attention, de la mémoire. En cas de perturbation auditive, ces zones se réorganisent et contribuent au maintien de l’acouphène dans la perception consciente.
À partir de quand parle-t-on d’un acouphène ancien ?
À partir de 6 mois/1 an s’installent des mécanismes centraux et au delà de 1 an évidemment les remaniements sont effectués.
Il y a eu (encore aujourd’hui) de longs débats pour savoir si la cause de l’acouphène est périphérique (dans l’oreille) ou centrale (dans le cerveau).
On peut dire, sans beaucoup se tromper, que la cause est d’abord périphérique puis, s’installant, devient centrale à cause des réorganisations cérébrales. Quand on lance des études sur les anti NMDA* dont a parlé le professeur Jean-Luc Puel, on agit, a priori, sur les acouphènes récents car si les réorganisations centrales sont installées, la probabilité de réduction des acouphènes est a priori moindre, bien que l’on ait pas effectué encore d’essai sur l’homme.
 L’audition est un sens qui privilégie l’alerte. On entend le bruit d’une voiture pour faire attention, pour être alerté par quelqu’un qui nous appelle. Donc un son continu, persistant, neutre, qui n’induit pas de danger, va être filtré par le cerveau.
L’audition est un sens qui privilégie l’alerte. On entend le bruit d’une voiture pour faire attention, pour être alerté par quelqu’un qui nous appelle. Donc un son continu, persistant, neutre, qui n’induit pas de danger, va être filtré par le cerveau.En physiologie on appelle cela adaptation, en psycho acoustique, on parle d’habituation. Quand vous m’écoutez parler, vous oubliez le bruit du projecteur, le grésillement des hauts parleur, la soufflerie de la venti- lation etc. Vous privilégiez le son de mes paroles.
* Récepteurs NMDA : (N-méthyl-D-aspartate) sont des récepteurs activés par le glutamate, essentiels à la mémoire et à la plasticité synaptique. (© Wikipédia)
Cette habituation n’est possible que s’il n’y a pas de retentissementémotionnel, c’est-à-dire qu’elle n’est possible que si l’on est dans une période où l’on n’est pas stressé (comment ne pas l’être lorsque l’on a des acouphènes). Car si on laisse s’installer trop de tension, si l’acouphène est très intense ou variable cela sera plus difficile de l’oublier.
 Mais 80% des acouphènes disparaissent les premiers mois, dans les 6 à 12 mois si l’état émotionnel est normal et si la personne reçoit les bons conseils.
Mais 80% des acouphènes disparaissent les premiers mois, dans les 6 à 12 mois si l’état émotionnel est normal et si la personne reçoit les bons conseils.La prescription de vasodilatateurs comme le Vastarel©, ou d’oxygénateurs, n’est pas utile, mais peut s’ajouter à l’évolution naturelle de l’acouphène.
Au-delà d’un an, on peut arrêter le médicament s’il n’a pas fait effet, avec l’accord de son médecin.
- Conséquences
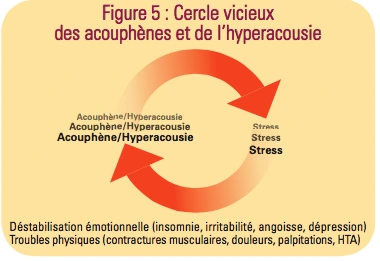
Avoir des acouphènes peut rendre la vie insuppor- table avec des incidences sur le sommeil, le caractère (irritabilité), l’angoisse de vivre avec tout le temps, la dépression et même des troubles physiques.
 Le système nerveux végétatif déclenche les réactions physiques du stress : pouls accéléré, mains moites, contractures musculaires, hypertension, parfois malaise vagal. Ces retentissements risquent d’aggraver l’acouphène qui à son tour va augmenter les réactions émotionnelles, c’est un cercle vicieux d’auto entretien. Il faut donc essayer d’éviter l’installation de ce cercle. Dans l’hyperacousie on voit plus de phénomènes musculaires. On ressent des douleurs au niveau de l’oreille et ces douleurs sont liées à la réponse au stress : contraction des muscles périphériques de l’oreille qui tirent sur le tympan, qui contractent les muscles des osselets ce qui provoque la douleur.
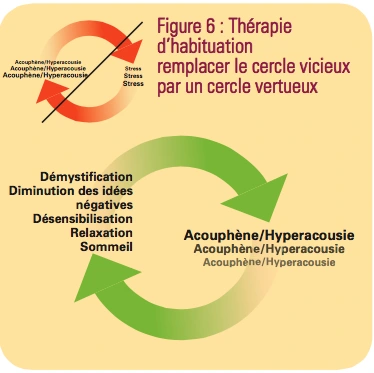
Le système nerveux végétatif déclenche les réactions physiques du stress : pouls accéléré, mains moites, contractures musculaires, hypertension, parfois malaise vagal. Ces retentissements risquent d’aggraver l’acouphène qui à son tour va augmenter les réactions émotionnelles, c’est un cercle vicieux d’auto entretien. Il faut donc essayer d’éviter l’installation de ce cercle. Dans l’hyperacousie on voit plus de phénomènes musculaires. On ressent des douleurs au niveau de l’oreille et ces douleurs sont liées à la réponse au stress : contraction des muscles périphériques de l’oreille qui tirent sur le tympan, qui contractent les muscles des osselets ce qui provoque la douleur.- Thérapie d’habituation
La thérapie d’habituation transforme le cercle vicieux en cercle vertueux avec 2 appuis : intervention sur le phénomène acoustique et intervention dans le domaine émotionnel.Sur cet aspect de la question, il faut d’abord expliquer ce qui se passe, démystifier le problème, expliquer que les acouphènes diminuent quand on met en jeu les mécanismes de filtrage par le cerveau, diminuer les idées négatives. Par exemple il ne faut pas fuir l’intensité sonore, se protéger de tous les bruits. Une super protection empêche l’habituation. Mettre tout le temps des bouchons n’est pas la solution. Il faut effectuer une désensibilisation, diminuer l’hyper réactivité aux bruits ; soit par la prise en charge du sommeil car c’est l’élément le plus pénalisant, soit par des techniques de relaxation.
Pour résumer
Cette thérapie appelée TRT (Tinnitus Retraining Therapy) développée par Pavel Jastreboff comporte les 2 éléments : thérapie sonore pour le traitement acoustique et traitement du retentissement émotionnel
Pour la thérapie sonore, on va diminuer la perception de l’acouphène en diminuant le contraste entre l’acouphène et l’environnement ; faciliter le filtrage attentionnel car c’est beaucoup plus facile pour le cerveau de filtrer un bruit neutre large qu’un bruit ténu étroit en fréquence ; rééduquer le système auditif dans son échelle des valeurs d’intensité sonore dans les cas d’hyperacousie ; éviter le silence en amplifiant un fond sonore avec des bruits de faible intensité.
Pour la thérapie sonore, on va diminuer la perception de l’acouphène en diminuant le contraste entre l’acouphène et l’environnement ; faciliter le filtrage attentionnel car c’est beaucoup plus facile pour le cerveau de filtrer un bruit neutre large qu’un bruit ténu étroit en fréquence ; rééduquer le système auditif dans son échelle des valeurs d’intensité sonore dans les cas d’hyperacousie ; éviter le silence en amplifiant un fond sonore avec des bruits de faible intensité.
Quand il y a une perte auditive, l’appareil auditif est le meilleur moyen de diminuer les acouphènes avec ou sans générateur de bruit. Ce bruit sera à une intensité presque égale à l’acouphène, au mixing point (point de mélange entre le son de l’acouphène et le son du générateur de bruit. En fait même s’ils sont ressentis comme très forts, les acouphènes sont de l’ordre de 10 dB au dessus du seuil de l’audition. Pour l’hyperacousie on va remonter le seuil d’inconfort sonore.
- Le rôle de France Acouphènes
Votre association, France Acouphènes, est très importante comme relais de ce que nous disons parfois trop vite : démystification des mécanisme des acouphènes, identification des croyances erronées, identification des idées négatives, gestion du stress, développement du lâcher prise.
La période de colère au début de la survenue des acouphènes est normale mais il faut la dépasser le plus rapidement possible car les plus efficace est de laisser le cerveau faire seul son travail de filtrage.
Exemple des clefs égarées : après l’énervement, on se calme et on se rappelle finalement où on les a laissées. Sans pression, le cerveau va se mettre à gérer ce qui lui arrive. Le lâcher prise permet ce travail inconscient. Grâce à la respiration, la relaxation, le cerveau reprend pied et s’éloigne de l’idée fixe. La sophrologie, le yoga, le chant... permettent ce relâchement. Il y a aussi la TCC (Thérapie Cognitive Comportementale) l’hypnose, la méditation de pleine conscience, l’EMDR qui facilite l’émergence de l’inconscience donc la libération cérébrale. Ces techniques donnent la capacité au cerveau à se rééquilibrer de lui-même. Donc, on ne va pas combattre le stress mais le diminuer, le gérer. C’est une technique maîtrisée par des professionnels. L’ORL est le mieux placé pour effectuer la prescription adaptée en appareil et/ou en générateur de bruit blanc. La solution vient d’une collaboration entre l’ORL et l’audioprothésiste.
Les figures sont inspirées par la présentation PowerPoint du Dr Geneviève Lina-Granade
Questions et réponses
- Que préconisez-vous concernant la durée du port du générateur de bruit blanc ?
Plus on porte longtemps l’appareil, plus l’efficacité sera rapide. 3 heures par jour est un minimum. On parle souvent de 6 heures par jour. Dans la technique d’habituation il n’y a pas que la thérapie sonore. Il y a aussi le counseling, l’accompagnement, un accord entre le thérapeute et l’acouphénique pour que ce dernier s’engage réellement dans le traitement. Il est vrai que l’on manque de personnes formées pour l’accompagnement dans ce domaine.
- Que faut-il faire si l’on ne supporte plus ses acouphènes ?
Pour ceux qui ont des idées suicidaires ou sont très dépressifs, il faut absolument être suivi par un psychiatre car c’est lui qui pourra faire sortir la personne de ce trou noir. Mais attention : les antidépresseurs et les anxiolytiques ne sont pas des traitements des acouphènes. L’effet sera indirect, redonnant de l’apaisement émotionnel, et permettant au cerveau de commencer son travail de filtrage. J’espère, qu’un jour, on pourra faire reconnaitre les acouphènes et l’hyperacousie comme des handicaps, car au moment de la survenue des acouphènes, l’activité professionnelle est difficile, car il n’y a pas de prise en charge, pas de reconnaissance réelle d’une pathologie par l’ORL ou le psychiatre. Les programmes d’éducation thérapeutique sont réservés aux affections de longue durée. En pratique, on peut avoir recours, au delà du médecin traitant qui ne va pas forcément saisir l’urgence de la prise en charge, aux centres antidouleur, aux centres médico-psychologiques (CMP, gratuits).
- Concernant la fonction de l’oxygénation du cerveau, par exemple, je me sens mieux après un exercice physique, qu’en pensez vous ?
Je conseille presque systématiquement l’exercice physique de 20 à 30 mn par jour : on décharge les endorphines, on se déstresse. L’effet ne peut être que positif et devrait être obligatoire en accompagnement des antidépresseurs (ce que font nos collègues anglais).
- Pour soigner les acouphènes : pourquoi a-t-on besoin de consulter un psychiatre et prendre un antidépresseur ?
Il faut sortir d’un cercle vicieux et comprendre comment on y arrive. Chacun doit travailler sur lui-même avec une aide extérieure. Il ne faut pas tourner en rond, il faut s’ouvrir, commencer un vrai travail. Il est nécessaire de faire un réentraînement, une rééducation, d’une durée de 9 à 12 mois.
- Pouvez-vous nous en dire plus sur la thérapie d’habituation ?
Il y a 3 études récentes qui ont prouvé la réussite de cette thérapie d’habituation. Il est prouvé aussi que les techniques de type yoga ou TCC apportaient une diminution de l’impact négatif des acouphènes.
La thérapie sonore diminue la perception des acouphènes, inhibition toutefois réversible dans les premiers temps mais avec un délai de retour qui s’allonge (les 8h de sommeil par exemple sont ainsi préservées) même si les acouphènes reviennent au réveil. Si le cerveau, au-delà de 6 mois, n’a pas réussi à faire le filtrage, il faut l’aider. J’insiste pour redire que les médicaments, anxiolytiques et antidépresseurs, ne sont efficaces que chez les patients anxieux et ne sont pas la solution pour tous.
Il est intéressant que cette thérapie d’habituation donne un effet pérenne, les résultats sont durables.
Les perspectives de recherche ont été évoquées par Jean-Luc Puel, la stimulation magnétique transcrânienne par exemple, mais il y a encore beaucoup d’ajustements à faire, d’adaptations au cas de chacun. Certaines personnes ne la supportent pas du tout. L’injection transtympanique d’anti NMDA qui devrait être en test de phase 3, donc sur l’homme, pour des acouphènes récents, n’a pas encore débuté.( Rappel : 12 avril 2014) .
Sur l’effet de l’implant cochléaire, je suis plus optimiste que Jean-Luc Puel car on constate une rémission des acouphènes chez 80% des personnes implantées ce qui prouve bien que les acouphènes sont liés à la perte d’informations dans le système auditif qu’entraîne la surdité. Il y a actuellement des essais d’implants pour une surdité profonde unilatérale avec acouphènes, l’autre oreille étant d’audition normale. Mais ceci est limité aux personnes ayant des acouphènes très intenses car la pose de l’implant a un côté invalidant (appareil avec antenne extérieure...), on le propose donc en dernier recours.
- J’ai un implant cochléaire, mes acouphènes ont d’abord disparu pendant 2 mois puis ont tendance à revenir mais moins fort.
La limite de l’implant cochléaire est que si le remaniement cérébral est ancien, il y a un risque que les effets soient plus limités. Quand la personne est dans une activité prenante, son attention est captée et mobilisée, elle a l’impression qu’ils disparaissent mais il suffit de lui en reparler (comme dans cette conférence) pour qu’ils réapparaissent. Ces phénomènes de fluctuations des acouphènes sont fréquents et peuvent constituer un frein à l’habituation cérébrale car le cerveau gère plus facilement un bruit continu qu’un bruit variable. En même temps cela signifie que l’on est sur le bon chemin car quand les acouphènes deviennent intermittents, c’est le signe qu’une disparition est possible.
Pour les professionnels de l’audition, il y a tout intérêt à travailler en réseau à cause des différents versants du problème : le versant auditif pour l’ORL et l’audioprothésiste et le versant psychologique pour le psychiatre ou le psychologue, ce que l’on pratique au sein de l’AFrEPA.
- Vous n’avez pas évoqué l’acupuncture ?
Je n’ai pas toujours bien vu l’efficacité de cette pratique. Par contre, je suis favorable à la kinésithérapie ou l’ostéopathie quand il y a des contractures musculaires, des problèmes d’articulation mandibulaire. Je n’ai pas parlé des médicaments homéopathiques mais il y a tellement de cas différents que chacun peut trouver son truc d’amélioration.
- Vous avez parlé de psychiatrie et de neurologie, peut-on y revenir pour les distinguer ?
La recherche concerne beaucoup les neurologues car c’est bien au niveau cérébral que se trouve la clef de la compréhension des phénomènes et des traitements dans ces questions de remaniement déjà évoqués. Peut-être qu’un jour la stimulation électrique du cerveau permettra un traitement totalement efficace. En tout cas, ce n’est pas un désordre psychiatrique qui génère les acouphènes.
On a des acouphènes parce qu’on a subi un désordre auditif. 90 % des acouphènes sont dus à une lésion auditive qui ne se voit pas forcément dans l’audiogramme car ils peuvent concerner les très hautes fréquences qui ne sont pas mesurées. Modérons un peu, peut-être 70 à 90% si l’on inclut les neurinomes ou l’atteinte aux organes de l’équilibre (maladie de Menière) qui entraîneraient aussi des acouphènes.
- Quelle est la durée d’une thérapie sonore ?
Il faut 3 mois dans l’idéal dans le counseling, avec réunion toutes les 2 semaines. Pour la sophrologie, je dirais aussi 3 mois car la technique de relaxation demande du temps, pareil pour la TCC (Thérapie Cognitive Comportementale).
- Comment aborder une thérapie sonore ?
La thérapie sonore est simple et rapide à mettre en place. Tout dépend du retentissement émotionnel. Si la personne est relâchée, plutôt zen, et a une activité physique régulière, le terrain est favorable et la prise en charge sera rapide. Si la personne est dans un état émotionnel dépressif, en détresse, il faudra d’abord passer par une prise en charge de type psychologique pour ensuite aborder un autre type de suivi. S’il y a une gêne auditive qui pénalise la vie sociale de la personne, il faut commencer par l’appareillage donc la prise en charge par un audioprothésiste. Le coût est alors non négligeable, mais il y a toujours une solution.
Pour l’hyperacousie, je mets la thérapie sonore dans un deuxième temps car les gens sont trop mal et ils ne sont pas disponibles pour un travail assidu.
- Dans le risque de perte d’emploi à cause de ce handicap, peut-on faire un dossier auprès d’une MDPH ? Comment cela se passe t-il ?
La MDPH peut faire en sorte que la personne souffrante soit reconnue dans son milieu de travail comme travailleur handicapé. Il y a aussi possibilité d’attribution d’une aide financière sur devis.
Peut on atteindre des effets positifs de la thérapie sonore sur les otalgies et altérations somato sensorielles ?
Dans la plupart des cas, les otalgies sont associées à l’hyperacousie. Ce sont des douleurs déclenchées par des bruits. La thérapie sonore ne joue pas forcément sur la douleur mais aide souvent dans le cas de contractures douloureuses.
En cas de bruit fort suivi de perte d’audition et sifflement ou bourdonnement, je suis réservée quant à l’utilisation de corticoïdes mais c’est à essayer. Car ils augmentent le stress donc il y a des effets secondaires non négligeables. Mais il faut un traitement bref et très intense et arrêter s’il n’y a pas d’effet au bout de 3/4 jours (voir votre médecin traitant). On peut mettre en place une thérapie antistress assez rapidement. Mais la thérapie sonore ne s’impose pas immédiatement.
- Vous avez parlé d’une IRM pour les 2 oreilles, mais pour une seule ?
Il y a beaucoup d’acouphènes asymétriques et il est parfois impossible de dire s’ils sont perçus dans la tête ou les oreilles. Pourquoi l’IRM dans un acouphène asymé- trique ? Parce qu’il peut permettre la détection d’un neurinome de l’acoustique et que c’est le seul moyen de le détecter. Si le neurinome est volumineux, on s’oriente vers l’intervention chirurgicale ou la radiothérapie. Mais l’IRM n’est absolument pas pratiqué systématiquement.
- À quel moment peut-on envisager le traitement par stimulation magnétique transcrânienne ?
Actuellement, il n’y a pas prescription de ce traitement qui est encore du domaine de la recherche. Les résultats sont mitigés et l’efficacité est mal maitrisée. On peut dire que la recette de cuisine n’est pas acquise.
- Après un traumatisme sonore faut-il éviter le bruit ?
Non, il ne faut surtout pas se replier sur soi dans un silence complet. Il faut le plus possible s’exposer aux bruits de la vie courante mais bien sûr ne pas retourner dans un concert ou boîte de nuit. Il ne faut pas se priver de musique surtout si c’est un besoin psychologique, si cela vous détend et vous donne du bien-être. Même pour un concert qu’on ne voudrait pas manquer, on peut alors mettre des bouchons d’oreille ou sortir 20 mn pour reposer l’oreille mais ne pas se priver du plaisir de ce qu’on aime. On sait qu’il y aura accentuation d’une hyperacousie pendant quelques jours peut-être mais cela mérite de peser le pour et le contre.
- La thérapie pluridisciplinaire est elle adaptée à la maladie de Menière ?
Bien sûr, c’est une maladie où l’on fait intervenir le kiné pour apprendre à gérer les crises de vertige. On sait que la perte auditive brutale, les acouphènes et les vertiges sont souvent déclenchés par des stress. Donc c’est fondamental d’apprendre à gérer le stress quand on a la maladie de Menière.
Il n'y a toujours pas de critique.


